- Diagnostische Schritte bei Hypocalciämie
Hypocalciämien können bei vielfältigen Ursachen ein breites Spektrum an klinischen Manifestationen bewirken. Der Artikel gibt einen Überblick über die aktuelle Diagnostik, die klinischen Bilder und Behandlungsmöglichkeiten.
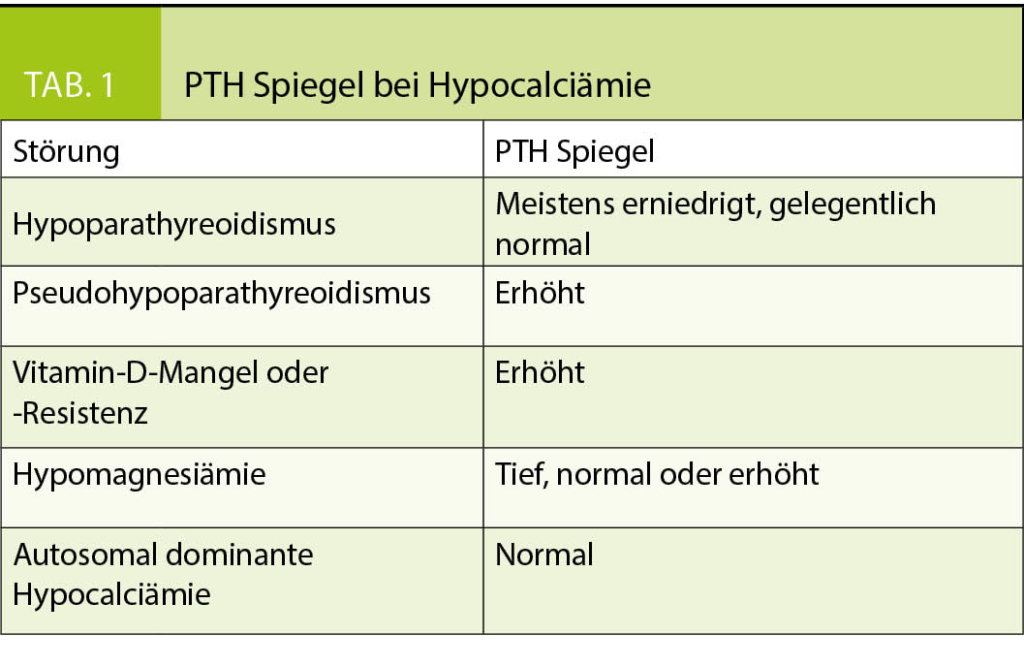
Bei einer asymptomatischen Hypocalciämie sollte für die weitere Differenzierung die Messung von Calcium, Albumin und Phosphat erfolgen. Wenn der Albumin-korrigierte Calcium-Spiegel < 2.05 mmol/l liegt, sollte die Ursache weiter abgeklärt werden. Bei tiefem Phosphat findet sich meistens ein sekundärer Hyperparathyreoidismus aufgrund eines Vitamin-D Mangels. Bei hohem Phosphat und normaler Nierenfunktion liegt meist ein Hypoparathyreoidismus oder Pseudohypoparathyreoidismus vor.
Neben der Anamnese zur Klärung eines postoperativen Hypoparathyreoidismus oder einer bekannten Niereninsuffizienz sollten weitere Parameter ermittelt werden.
Die Messung von Kreatinin, Magnesium, Amylase (Pankreatitis?), Creatin-Kinase (Zell-Lyse?), 25-OH-Vitamin D und des Parathormons (PTH) sind je nach Beschwerden sinnvoll (Tab.1).
Die Messung des 1-25-OH-Vitamin D ist nur bei Niereninsuffizienz oder möglichen kongenitalen Störungen der 1α-Hydroxylase (Vitamin-D abhängige Rachitis Typ 1) und Patienten mit Hypoparathyreoidismus notwendig. Ein hoher 1-25-OH Vitamin D Spiegel wird gesehen bei Patienten mit hereditärer Vitamin-D resistenter Rachitis.
Ursachen für eine Hypocalciämie
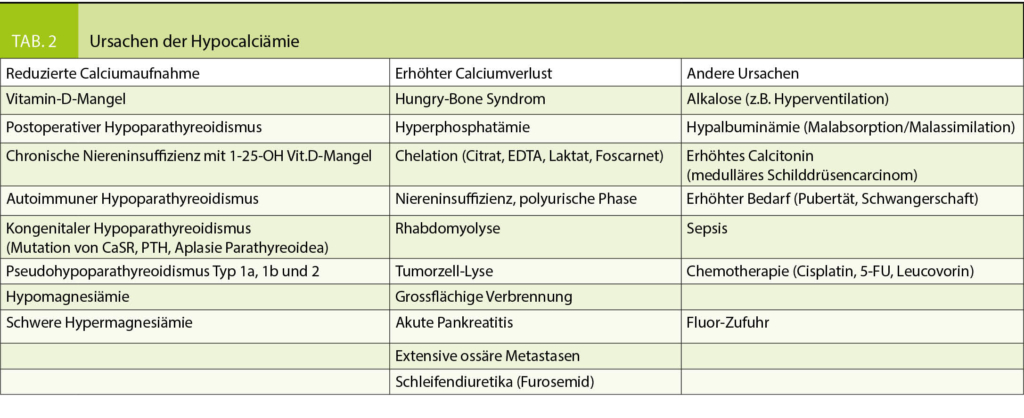
Ein Vitamin-D Mangel ist die häufigste Ursache für eine Hypocalciämie, wenn zudem die Calcium-Zufuhr tief ist. Der tiefe Calcium-Spiegel stimuliert die PTH-Sekretion (sekundärer Hyperparathyreoidismus), dies führt zur Hypophosphatämie.
Danach folgt ein Hypoparathyreoidismus als zweithäufigste Ursache nach Operationen im zentralen Halsbereich, dies kann transient oder persistierend sein. Ein autoimmuner Hypoparathyreoidismus kann isoliert auftreten oder im Rahmen des polyglandulären Autoimmunsyndroms Typ 1. Die meisten dieser Patienten haben Auto-Antikörper gegen den Calcium-sensiblen Rezeptor. Als seltenere Ursachen sind genetische Veränderungen bekannt, wie kongenital eine aktivierende Mutation des calciumsensitiven Rezeptors mit Veränderung des PTH-Calcium Verhältnisses mit chronisch tiefen Calcium-Spiegeln oder Mutationen des Pre-Pro-PTH Moleküls, die zu einer veränderten intrazellulären Prozessierung und damit zu einem Hypoparathyreoidismus, einer Hypocalciämie oder beidem führen. Zuletzt gibt es auch Anlagestörungen der Parathyreoidea mit Hypoplasie oder Aplasie, am besten bekannt ist das DiGeorge-Syndrom.
Der Pseudohypoparathyreoidismus umfasst eine Gruppe von Störungen mit Postrezeptor-Resistenz auf PTH. Ein Magnesium-Mangel induziert eine PTH–Resistenz und reduziert die PTH-Produktion. Eine sehr starke Hypermagnesiämie von 2.5 mmol/l kann ebenso zu einer Hypocalciämie führen durch Blockade der PTH Sekretion. Zu dieser Gruppe gehört auch die hereditäre Albrights-Osteodystrophie (Kleinwuchs, rundes Gesicht, kurze Akren, mentale Retardierung).
Eine Rhabdomyolyse oder eine Tumor-assoziierte Lyse kann zu einem Calcium-Verlust in der Zirkulation führen, wenn grosse intrazelluläre Phosphat-Mengen frei gesetzt werden und Calcium extraskelettal und ossär gebunden wird.
Bei akuter Pankreatitis wird Calcium intraabdominal gebunden mit nachfolgender Hypocalciämie. Das Hungry-bone-Syndrom mit Hypocalciämie tritt auf nach Operation bei Hyperparathyreoidismus bei Patienten mit schwerer und langer Krankheitsdauer (v.a. sekundärer oder tertiärer Hyperparathyreoidismus bei Niereninsuffizienz). Sehr selten tritt dieses Phänomen auf nach Korrektur einer langdauernden metabolischen Azidose oder nach Thyreoidektomie bei Hyperthyreose.
Mehrere Medikamente (z.B. Cisplatin, 5-Fluorouracil, Leucovorin) können zu einer Hypocalciämie führen durch Reduktion des Magnesiumspiegels. Schleifendiuretika (Furosemid) erhöhen die Calcium-Ausscheidung. Zudem kommt es zur Chelat-Bildung von Calcium in der Zirkulation durch EDTA, Citrat und Laktat mit Reduktion des ionisierten Calciums. Extensive Skelettmetastasen (v.a. Prostata- und Mamma-Carcinom) können ebenfalls eine Hypocalciämie verursachen. Bei Sepsis kann es aufgrund der Hypalbuminämie zur Hypocalciämie kommen (Tab. 2).
Klinische Beschwerden und Anzeichen
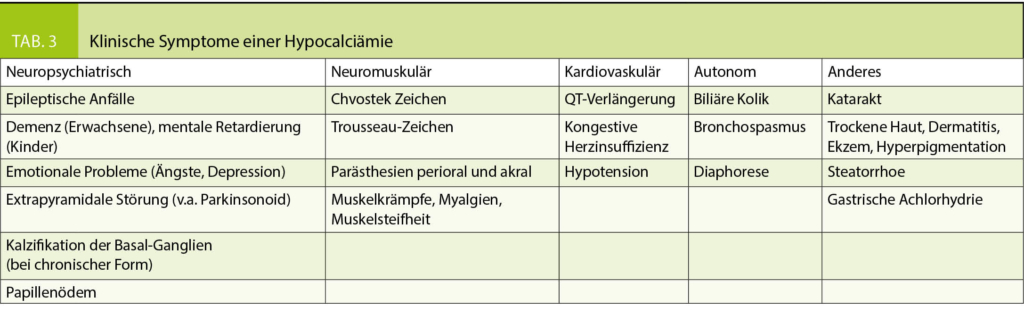
Die moderate Hypocalciämie ist meistens asymptomatisch. Eine akute Hypocalciämie führt zu neuromuskulärer Instabilität mit den typischen muskulären Symptomen bis hin zur Tetanie. Mildere Formen der neuromuskulären Irritabilität sind Parästhesien sowie Taubheitsgefühl perioral und akral. Das Chvostek-Zeichen mit muskulärer Zuckung ipsilateral perioral, nasal und periorbital kann ausgelöst werden durch Klopf-Provokation des Fazialisnervs präaurikulär. Das Trousseau -Zeichen ist ein carpaler Spasmus ausgelöst durch Ischämie bei der Blutdruckmessung oder der Alkalose bei Hyperventilation. Spontane Muskelkrämpfe werden häufig beobachtet bei Hypocalciämie. Prolongierte Kontraktionen der respiratorischen und laryngealen Muskeln kann zu Stridor führen mit möglicher Zyanose (Tab. 3).
Eine Alkalose (Hyperventilation), Hypokaliämie, Epinephrin (emotionaler Stress) und Hypomagnesiämie aggravieren die Symptome der Hypocalciämie. Eine Azidose dagegen reduziert die Symptome, v.a. Patienten mit chronischer Niereninsuffizienz tolerieren häufig deutlich tiefere Calcium-Spiegel ohne Beschwerden.
Behandlung der Hypocalciämie
Patienten mit akuten Symptomen sollten intravenös Calcium erhalten in Form von Calcium-Gluconat. Eine Hypomagnesiämie sollte zeitgleich behoben werden. Bei Patienten mit chronischer Niereninsuffizienz ist die Magnesium-Zufuhr zu monitorisieren, da überschüssiges Magnesium nicht ausgeschieden werden kann.
Bei Patienten mit schwerer Hyperphosphatämie sollte der Fokus auf die Phosphat-Korrektur gelegt werden.
Eine chronische Hypocalciämie wird mit oraler Calciumgabe behandelt, ggfs. ergänzt mit Vitamin-D. Ziel ist ein Calcium von >2.0mmol/l, die meisten Patienten sind ab diesem Spiegel asymptomatisch. Eine zu hohe Calcium-Zufuhr verursacht eine Hypercalciurie mit dem Risiko für eine Nephrocalcinosis, Nephrolithiasis oder renaler Störung.
Hormon Zentrum Zürich
Witellikerstrasse 36
8008 Zürich
mfaulenbach@hin.ch
Die Autorin hat von NovoNordisk, Ipsen, Bayer, Novartis und Sandoz Sponsorenbeiträge für Fortbildungsveranstaltungen erhalten.
- Eine symptomatische Hypocalciämie ist meist verursacht durch einen Parathormon-Mangel (chirurgischer Resektion der Parathyreoidea oder Autoimmun-Erkrankung)
- Klinische Beschwerden reichen von asymptomatisch bis lebensbedrohlich bei Tetanie
- Der Phosphat-Spiegel hilft bei der Differenzierung zwischen Störung des Parathormon- oder Vitamin-D Stoffwechsels
- Die meisten Fälle können mit Vitamin-D und Calcium-Supplementation behoben werden
- Seltene Fälle mit PTH Resistenz sollten von Spezialisten betreut werden
der informierte @rzt
- Vol. 8
- Ausgabe 4
- April 2018