- Warum geht Kalzium in die Gefässe und fehlt im Knochen?
Es ist hinlänglich bekannt, dass Patienten mit Osteoporose ein erhöhtes Risiko für kardiovaskuläre Krankheiten aufweisen. Im folgenden Beitrag werden die Mechanismen und einige ausgewählten «Lifestyle»-abhängige Faktoren und ihre Effekte auf die «Vascular-Bone Axis» diskutiert.
Epidemiologie
Schon vor Jahren war festgestellt worden, dass PatientInnen mit osteoporotischen Frakturen der Lendenwirbelsäule (feststellbar in seitlichen Röntgenaufnahmen) gehäuft Verkalkungen der abdominalen Aorta aufweisen, was mit einem erhöhten Risiko für Myokardinfarkt und Hirnschlag assoziiert ist (1). Eine kürzlich publizierte grosse retrospektive Kohortenstudie aus Taiwan untersuchte 19 456 PatientInnen mit Osteoporose (80% Frauen) ohne koronare Herzkrankheit und verglich sie mit einer identischen Anzahl gleichaltriger und gleichgeschlechtlicher Kontrollpersonen. Die Inzidenz der koronaren Krankheit im Verlauf nach Einschluss in die Kohorten war bei Nicht-OsteoporotikerInnen mit 16.7/1000 Personenjahren signifikant geringer als die 23.5/1000 Patientenjahre bei PatientInnen mit Osteoporose (2). Eine neue systematische Meta-Analyse zur Klärung der Assoziation von verminderter Knochendichte und Arteriosklerose schloss alle Vergleichs- und Beobachtungsstudien bei über 18jährigen, welche technisch zuverlässigen Knochendichtemessungen unterzogen worden waren, bis Ende 2015 ein (3). Die Daten von 5850 Teilnehmern aus 7 Studien, welche für Alter, Geschlecht, Body-Mass-Index, Hypertonie und andere vaskuläre Risikofaktoren korrigiert worden waren, ergaben eine rund 3fach erhöhte Inzidenz atherosklerotischer Gefässläsionen bei Individuen mit verminderter im Vergleich zu jenen mit normaler Knochendichte (3).
Die «Vascular-Bone Axis»
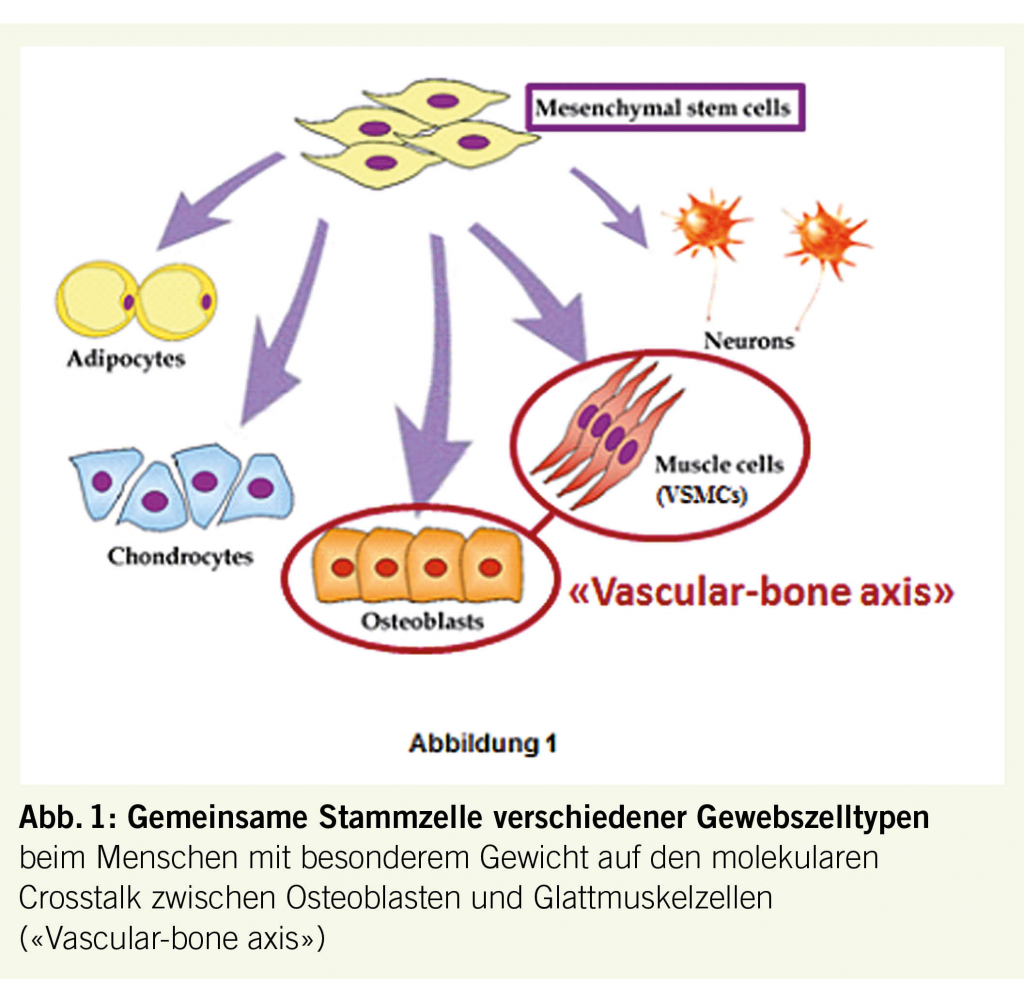
Abb. 1 erinnert daran, dass mannigfache Zelltypen mit den verschiedensten Funktionen im menschlichen Organismus aus einer gemeinsamen Stammzelle hervorgehen. Auf molekularer Ebene kommunizieren die ursprünglich aus der gleichen Stammzelle hervorgegangenen spezifischen Zellen miteinander. Im Falle von vaskulären Glattmuskelzellen und Osteoblasten ist diese Kommunikation unter dem Begriff «Vascular-Bone Axis» experimentell eingehend untersucht worden (4). Folgende Faktoren fördern im Rahmen eines sog. «phenotypic switch» die Umwandlung von Gefässglattmuskelzellen in Osteoblasten mit nachfolgender Präzipitation von Hydroxyapatit in Gefässwänden und konsekutiven Gefässverkalkungen (4):
- BMP (bone morphogenetic protein)
- Rank-L (Receptor Activator of NF-kB Ligand)
- Oxidativer Stress
- Inflammatorische Prozesse
- Chronische Niereninsuffizienz
- Östrogenmangel gAnstieg von Interleukin 6, Interleukin 1 und TNF-α
Dazu passend wurden klinisch folgende Faktoren identifiziert, welche sowohl bei beschleunigtem Knochenmassenverlust als auch kardiovaskulären Pathologien involviert sein können (4,5):
- Vermehrte inflammatorische Zytokine
- Mangel an Geschlechtshormonen
- Oxidierte Lipide
- Diabetes mellitus
- Chronische Niereninsuffizienz
- Calciumzufuhr
- Vitamin D und Vitamin K
- Früchtekonsum
- Statine und Bisphosphonate
Die vorliegende Übersicht befasst sich mit einigen ausgewählten «Lifestyle»-abhängigen Faktoren und analysiert deren Effekte auf die «Vascular-Bone Axis».
Kalzium
Aus Knochengründen ist eine tägliche Kalziumzufuhr von 1000-1200 mg unbestritten (6). Wie steht es aber mit der Kalziumzufuhr in Bezug auf Gefässverkalkungen? Eine prospektive Studie in 6 US-Bundesstaaten und den Metropolitan Areas von Atlanta und Detroit schloss 219 000 Männer und 169 000 Frauen zwischen 50 und 71 Jahren ohne Karzinome, Herzkrankheiten, Hirnschlag, Diabetes und terminale chronische Niereninsuffizienz ein (7). Der Endpunkt kardiovaskulärer Tod während 3 549 364 Personenjahren Follow-up war nicht von der Menge zugeführten Kalziums bis zu 2500 mg/d aus natürlichen Quellen abhängig. Hingegen zeigte sich, dass die Zufuhr von 1 g und mehr Kalzium pro Tag als Supplemente bei Männern, nicht aber bei Frauen, das Risiko für kardialen und cerebrovaskulären Tod signifikant steigerte (7).
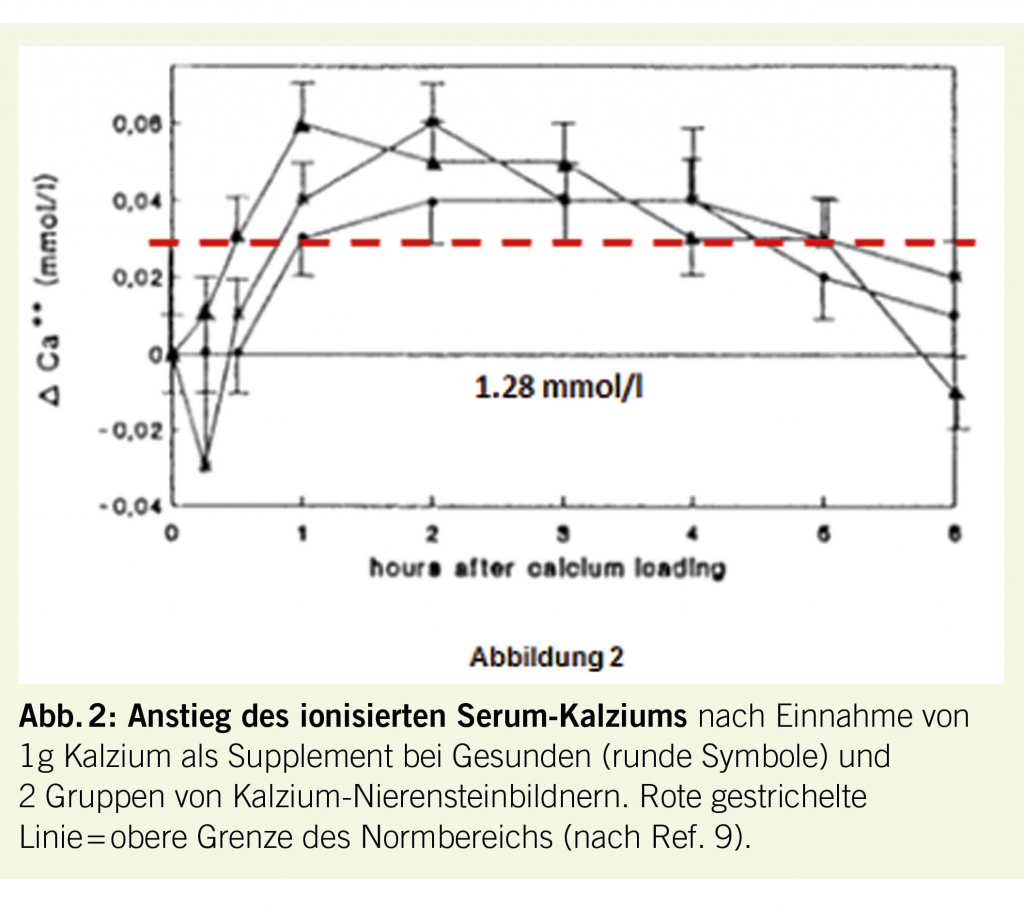
Die EPIC-Heidelberg-Studie mit rund 24 000 Teilnehmern im Alter von 35-64 Jahren ohne kardiovaskuläre Krankheiten wies für eine tägliche Kalziumzufuhr von im Mittel 820 mg aus natürlichen Quellen eine 31%-ige Risikoreduktion für Myokardinfarkt nach. Demgegenüber war dieses Risiko bei ausschliesslicher Einnahme von Kalzium als Supplemente um 139% gesteigert (8). Die Konklusion war, dass die Einnahme von grösseren Dosen von Supplementen während einigen Stunden zum Anstieg des Serumkalziumspiegels über den Normalbereich hinausführen könnte, was potentiell Arteriosklerose begünstigend wäre (8). Dieser vermutete passagère Anstieg des Serumkalziumspiegels über die Norm hinaus war, wie Abb. 2 zeigt, tatsächlich bereits viel früher in eigenen Studien nach Einnahme von 1 g Kalzium als Supplement mit einem Frühstück nachgewiesen worden (9).
Die neueste Meta-Analyse englischer Publikationen zum Thema Kalziumzufuhr und kardiovaskuläres Risiko umfasste 4 randomisierte, 1 Fallkontroll- und 26 prospektive Kohortenstudien zwischen 1966 und Mitte 2016, in denen die tägliche Kalziumzufuhr zwischen 200 und 2400 mg betrug (10). Die Hauptkonklusion nach Auswertung aller Daten war, dass in einer gesunden Allgemeinbevölkerung das kardiovaskuläre Risiko (in erster Linie koronare Herzkrankheit und Hirnschlag) nicht mit der Menge des täglich eingenommenen Kalziums (natürliche Quellen und/oder Supplemente) korreliert war (10).
Zusammenfassend kann somit gesagt werden, dass eine normale Kalziumzufuhr (1000-1200 mg/Tag) für das kardiovaskuläre Risiko ungefährlich ist. Bemerkenswert bleibt aber dennoch, dass unter Kalziumsupplementen in Einzeldosen von 1g oder mehr pro Tag in guten Studien ein signifikant erhöhtes Risiko für kardiovaskuläre Erkrankungen, koronare Herzkrankheit inkl. Myokardinfarkt und kardialen Tod resultiert hat (7, 8, 11). Dies ist wahrscheinlich Folge der unter hochdosierten Kalziumsupplementen nachweisbaren passagèren Hyperkalzämien (siehe Abb. 2) mit möglichen konsekutiven Gefässverkalkungen.
Vitamin D
Die Rolle von Vitamin D im Knochenstoffwechsel ist bestens etabliert. Mit sinkenden Serumspiegeln von 25-OH-Vitamin D unterhalb 75 nmol/l (30 ng/ml) wird zunehmend die Parathormon Sekretion im Sinne eines sekundären Hyperparathyreoidismus stimuliert, was den Knochenabbau fördert (12,13). Zudem wird die von den Osteoblasten produzierte Knochenmatrix bei ungenügenden Vitamin-D-Reserven nicht ausreichend mineralisiert, und es kommt im Extremfall zur Osteomalazie (13). Eine neuere Erhebung in der Schweiz (14) wies nach, dass nur 25.3% der untersuchten 1309 Erwachsenen aus allen Landesteilen einen normalen 25-OH-Vitamin-Spiegel (> 75 nmol/l) aufwiesen; 36.5% hatten eine Vitamin-D-Insuffizienz (25-OH-D 50-75 nmol/l), und 38.2% hatten einen manifesten Mangel (25-OH-D < 50 nmol/l).1
Vielfach werden leider die sog. «nicht-klassischen» Funktionen von Vitamin D unterschätzt resp. verkannt. Dazu gehören nebst der Prävention von Autoimmun- und Tumorkrankheiten (13) die Suppression des Renin-Angiotensin-Aldosteron Systems und von inflammatorischen Zytokinen (Interleukin 6 und TNF) ebenso wie die Hemmung der Proliferation von Gefässglattmuskelzellen, alles Arteriosklerose-begünstigende Faktoren (15). Tierexperimentell beschleunigt eine Vitamin-D-arme Ernährung während 16 Wochen die Verkalkung von Aortenklappe und abgehender Aorta thoracica und stimuliert zudem die Transdifferenzierung von Gefässzellen in Osteoblasten-ähnliche Zellen, welche Knochematrixproteine produzieren und somit die Gefässverkalkungen induzieren (16).
Klinische Studien zeigen ein heterogenes Bild. Eine noch unveröffentlichte neue Meta-Analyse weist nach, dass Vitamin-D-Mangel (25-OH-D < 50 nmol/l) signifikant häufiger zu duplexsonografisch detektierbaren Carotisplaques führt, während Vitamin-D-Insuffizienz (25-OH-D 50-75 nmol/l) lediglich eine signifikant grössere Intima-Media-Dicke der Carotiden bewirkt (17). In der prospektiven deutschen ESTHER-Studie (Epidemiologische Studie zu Chancen der Verhütung, Früherkennung und optimierten THerapie chronischer ERkrankungen in der älteren Bevölkerung), in welche rund 10 000 Männer und Frauen zwischen 50 und 74 Jahren eingeschlossen worden waren, stieg die Gesamtmortalität mit abnehmenden 25-OH-Vitamin-D-Spiegeln unter 75 nmol/l progedient an, und ein manifester Vitamin-D-Mangel im Vergleich zu normalen 25-OH-D-Spiegeln war mit einer um 39% erhöhten kardiovaskulären Mortalität vergesellschaftet (18).
Ähnliche Beobachtungen in epidemiologischen und Kohorten-Studien wurden nicht nur für Myokardinfarkt, sondern auch für plötzlichen Herztod, cerebrovaskulären Insult und Herzinsuffizienz publiziert (zitiert in 19). Leider konnten all diese experimentellen und epidemiologischen Daten in Bezug auf einen möglichen kardiovaskulären Benefit einer Vitamin-D-Supplementierung bisher in prospektiv-randomisierten Untersuchungen nicht bestätigt werden, so dass zusätzliche grossangelegte prospektiv-randomisierte Studien gefordert werden (20).
Aufgrund der vorhandenen Evidenz ist es sicher richtig, bei fehlender resp. zu vermeidender Sonnenexposition (Hauttumoren !) mit regelmässigem Auftragen eines Sonnenschutzfaktors > 15 (13) eine Supplementierung mit Vitamin D in der Grössenordnung von 1000-2000 E pro Tag (auch als höhere wöchentliche oder 2-wöchentliche Dosen) durchzuführen, nicht zuletzt aus Knochengründen (6). Die Konzentration von 25-OH-Vitamin D im Serum sollte mindestens 75 nmol/l betragen (6).
Vitamin K
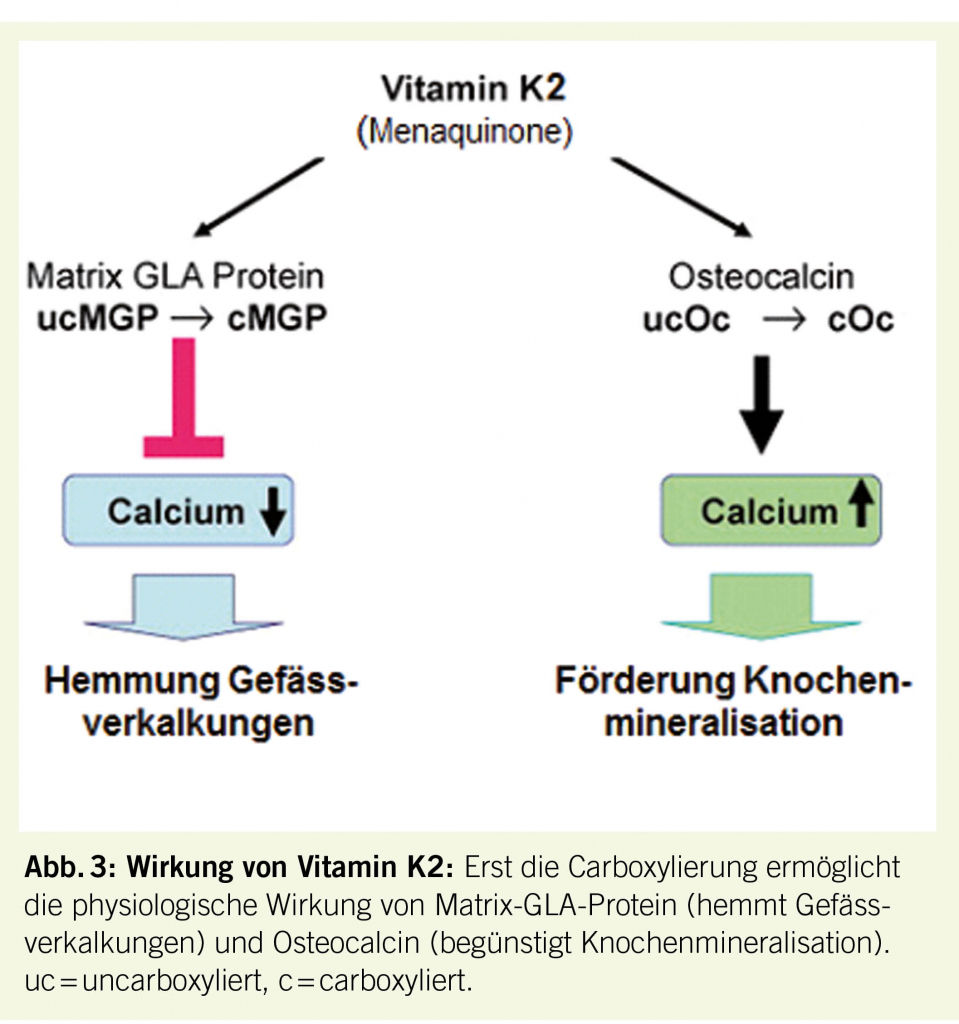
Der Mensch nimmt Vitamin K aus der Nahrung als Phyllochinon (Vitamin K1) und Menachinon (Vitamin K2) auf (21). Phyllochinon ist vor allem in grünen Blattgemüsen und Pflanzenöl enthalten, Menachinon in Fleischprodukten, Käse und Quark (21). Vitamin K ist essentiell für die Aktivierung von Vitamin-K-abhängigen Eiweissen, von denen mindestens 17 bekannt sind (21, 22). Als Co-Faktor des Enzyms γ-Glutamyl-Carboxylase ist Vitamin K für die Carboxylierung wichtiger Proteine wie Gerinnungsfaktoren, Osteocalcin und Matrix-GLA-Protein unerlässlich. Diese Proteine erlangen erst durch die Carboxylierung die Fähigkeit, Calcium-Ionen zu binden und damit ihre Funktion auszuüben. Für unsere Diskussion sind die in Abb. 3 dargestellten Proteine Matrix-Gla-Protein und Osteocalcin wichtig, welche in erster Linie unter Einfluss Vitamin K2, d.h. von Menachinon, carboxyliert werden. Das carboxylierte Matrix-GLA-Protein hemmt die Verkalkung von Gefässen, und carboxyliertes Osteocalcin fördert die Knochenneubildung.
Vitamin K und Gefässe
In einer prospektiven Populationsstudie (Rotterdam Study, 21) wurden zwischen 1990 und 1993 4807 Probanden ohne Anamnese von Myokardinfarkt eingeschlossen und bis 1. Januar 2000 regelmässig bezüglich Ernährungsgewohnheiten anhand von standardisierten Ernährungsfragebogen interviewt. Die Ernährungsfragebogen wurden im Hinblick auf eine Vielzahl von Nahrungskomponenten, u.a. Phyllochinon (Vit. K1) und Menachinon (Vit. K2), analysiert. Anvisierte Endpunkte während des Follow-up waren akute koronare Herzkrankheit, Gesamtmortalität und abdominale Aortensklerose, letztere gemessen anhand lateraler Röntgenaufnahmen der Lendenwirbelsäulenregion (21). In multivariat-korrigierten Analysen waren nach 7-10 Jahren Follow-up akute koronare Herzkrankheit, Gesamtmortalität und schwere Aortenkalzifikation signifikant invers mit der Menachinon-Einnahme korreliert, d.h. eine höhere Zufuhr von Menachinon (Vitamin K2) wirkte präventiv gegen Arteriosklerose und koronare Herzkrankheit. Umgekehrt war die Einnahme von Phyllochinon (Vitamin K1), obwohl dieses ca. 90% der gesamten Vitamin-K-Zufuhr ausmacht, mit keinem der untersuchten Endpunkte korreliert (21). Die Autoren der Studie folgerten deshalb, dass die in Käse enthaltenen Menachinon 8 und 9 einen kardiovaskulären Benefit ausüben und die in gewissen mediterranen Ländern mit hohem Käsekonsum beobachtete tiefere Prävalenz der koronaren Herzkrankheit erklären könnten (21).
Vitamin K und Knochen
Eine neuere doppeltblind-randomisierte Studie untersuchte 244 gesunde postmenopausale Frauen ohne Osteoporose zwischen 55 und 65 Jahren, welche keine Medikamente wie Vitamin K-Supplemente, Kortikosteroide, Bisphosphonate oder Hormonersatzpräparate einnehmen durften (22). Die Frauen wurden randomisiert in eine Plazebogruppe und eine Therapiegruppe, wobei die Therapie in der Gabe von 180 μg Menaquinon-7 täglich (gewonnen aus fermentierten Sojabohnen) in Kapselform bestand (22). Nach 3 Jahren Follow-up hatte die Therapiegruppe den Anteil an konjugiertem, knochenaktivem Serum-Osteocalcin signifikant gesteigert, und der mit zunehmendem Alter resultierende Knochenmassenverlust an Lendenwirbelsäule und Schenkelhals war unter Menachinon-7-Therapie signifikant geringer (22). Die Konklusion war, dass Menachinon-7 den altersbedingten «normalen» Knochenmassenverlust vermindern und antiosteoporotische Eigenschaften haben könnte (22).
Ähnliche Resultate hatte eine kleine koreanische Studie ergeben, wo 78 über 60-jährige Frauen ohne Vitamin-K-Supplemente, Hormonersatztherapie oder den Knochenmetabolismus irgendwie beeinflussende Medikamente eingeschlossen worden waren (23). Die Frauen wurden randomisiert in eine Gruppe mit täglich 2 x 315 mg Calciumcarbonat und 400 IE Vitamin D und in eine Gruppe mit gleichen Dosen von Calcium und Vitamin D plus 3 x 15 mg Vitamin K2 (Menatetrenon). Bereits nach 6 Monaten war vermindert carboxyliertes Osteocalcin im Serum der mit Vitamin K2 behandelten Gruppe signifikant geringer, und die Knochen-dichte am 3. Lendenwirbel hatte nur unter zusätzlichem Vitamin K2, nicht aber unter Calcium und Vitamin D allein zugenommen (23). Eine soeben präsentierte Schweizer Studie, in welcher allerdings Vitamin K-Metaboliten nicht gemessen worden waren, wies nach, dass bei postmenopausalen Frauen der Konsum fermentierter Milchprodukte (z. B. Joghurts und Frischkäse) unabhängig vom Kalzium- und Proteingehalt der Produkte im Verlauf von 3 Jahren signifikant mit einem verminderten Knochenmassenverlust assoziiert war (24). Dies könnte als Hinweis darauf gedeutet werden, dass die in diesen Produkten enthaltenen Mengen von Vitamin K2 möglicherweise die Carboxylierung von Osteocalcin steigern und damit den Knochenanbau begünstigen könnten.
Früchte respektive Alkali
Früchte und Gefässe
Zwei neuere Studien weisen signifikante Zusammenhänge zwischen Früchtekonsum und Arteriosklerose nach: in der «CAlcium Intake Fracture Outcome Study» (CAIFOS«) in West-Australien wurden 1052 Frauen über 70 Jahre im Rahmen einer Osteoporose-Präventionsstudie mittels validierter Ernährungsfragebogen zu ihrem alltäglichen Früchtekonsum befragt (25). Im Rahmen der Knochendichtemessungen wurde in seitlichen Aufnahmen der Lendenwirbelsäule die Kalzifikation der abdominalen Aorta quantifiziert und mit dem Früchtekonsum korreliert (25). Dabei zeigte sich, dass der Konsum von Äpfeln, nicht aber anderen Früchten, auch nach multivariater Korrektur für andere Faktoren signifikant mit einem verminderten Risiko für Arteriosklerose der abdominalen Aorta einherging: ein zusätzlicher halber Apfel pro Tag verringerte das Risiko der abdominalen Aortensklerose um 24% (25).
In der prospektiven China Kadoorie Biobank Kohortenstudie in 10 Regionen Chinas wurden total 512 891 Probanden zwischen 30 und 79 Jahren ohne kardiovaskuläre Krankheiten oder Antihypertensiva eingeschlossen (26). Über einen Follow-up von 3.2 Millionen Personenjahren zeigte sich eine signifikante inverse Korrelation zwischen den Risiken für kardiovaskulären Tod, akutes koronares Ereignis und Hirnschlag (ischämisch und hämorrhagisch) mit dem Früchtekonsum: je höher der Früchtekonsum, desto geringer das kardiovaskuläre Risiko. So verringerten sich bei täglichem Konsum von einer frischen Frucht die multivariat korrigierten Risiken für kardiovaskulären Tod um 40, für akutes Koronarereignis um 34, für ischämischen Hirninsult um 25 und für hämorrhagischen zerebralen Insult um 36 Prozent (26).
Da auch in den untersuchten chinesischen Regionen der Konsum frischer Früchte an erster Stelle aus Äpfeln bestand (26), scheint deren Bedeutung für die Gefässprotektion besonders gross zu sein. In beiden zitierten Studien wurde denn auch als mögliche Erklärung dieses Gefässbenefits von Äpfeln nicht einfach deren Vitamingehalt, sondern vor allem deren Reichtum an Oxidantien und Polyphenolen (Flavonoiden) genannt (25, 26). In der Tat scheint also das alte Sprichwort «An apple a day keeps the doctor away« aufgrund dieser neuen Forschungsergebnisse noch vermehrt an Bedeutung zu gewinnen!
Alkali und Knochen
Unsere eher Fleischprotein-reiche westliche Ernährung induziert eine geringgradige metabolische Azidose, welche zu vermehrter Knochenresorption führt (27). Die vermehrte Knochenresorption kann durch eine Alkali-Therapie mit Kalium-Bikarbonat reduziert werden (28). In einer eigenen Langzeitstudie zeigten wir zudem, dass der Knochenmassenverlust bei Osteopenie/Osteoporose und gleichzeitig vorhandener distaler renal-tubulärer Störung der Ansäuerung (verminderte H+-Ionensekretion) durch Gabe von Alkalipräparaten signifikant reduziert werden kann (29).
Und wie steht es mit «natürlichen« Basenlieferanten? Früchte und Gemüse sind alkalireiche Lebensmittel, welche deshalb ebenfalls eine knochenschützende Wirkung entfalten könnten. Eine jüngst publizierte Studie bei über 3000 chinesischen Männern und Frauen zwischen 40 und 75 Jahren wies in einer multivariat korrigierten Analyse tatsächlich nach, dass vermehrter Früchtekonsum mit zunehmenden Knochendichtewerten an LWS, gesamter Hüfte und Schenkelhals assoziiert war (30). Dies galt in erster Linie wiederum für Äpfel, aber auch Birnen, Pfirsiche, Ananas und Pflaumen. Der Konsum von Zitrusfrüchten, Litschis und Bananen war interessanterweise nur mit verbesserten Knochendichtewerten am Schenkelhals assoziiert (30). Hingegen war die vermehrte Zufuhr von Gemüse, ebenfalls alkalireiche Nahrungsmittel, in dieser Studie nicht mit verbesserten Knochendichtewerten korreliert (30).
Einfache Konsequenzen für Ernährung / Supplemente
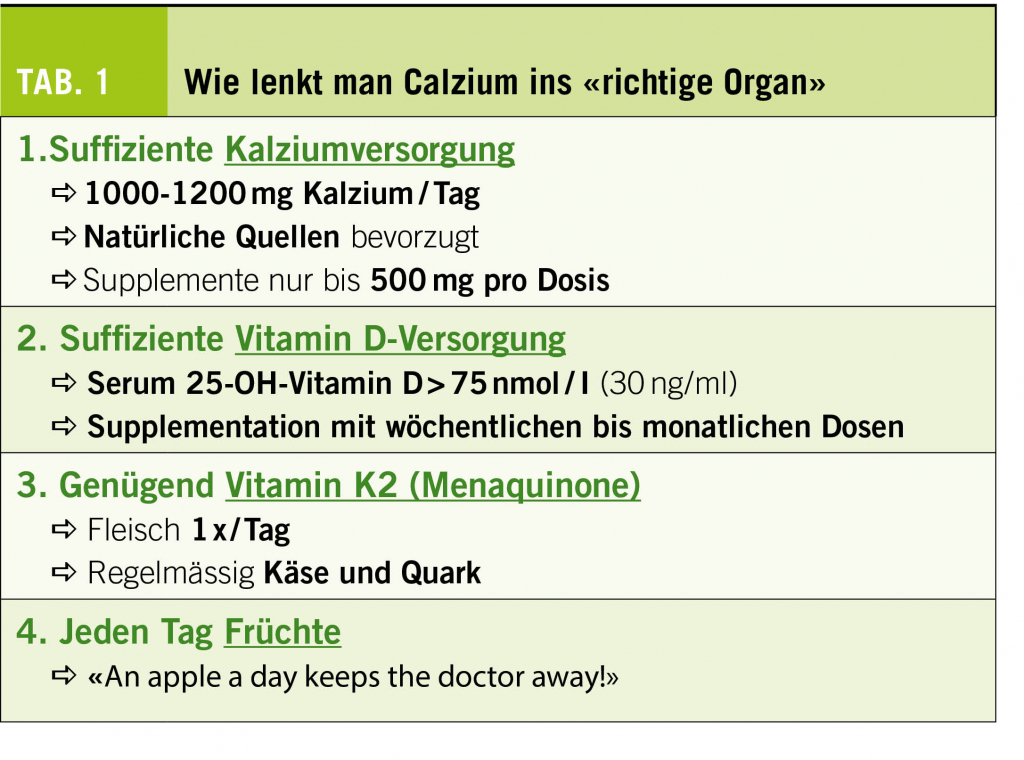
Die praktischen Alltagstipps für Ernährung und Einnahme von Supplementen, welche sowohl der Arteriosklerose entgegenwirken als auch knochenschützend sind, zeigt Tab. 1. Diese Massnahmen können eine Grundlage bilden, Kalzium in die «richtigen Bahnen« zu lenken.
Innere Medizin & Nephrologie/Hypertonie
NierensteinZentrumZürich
Klinik Im Park
Bellariastrasse 38
8038 Zürich
bernhard.hess@hirslanden.ch
Der Autor hat in Zusammenhang mit diesem Artikel keine Interessenskonflikte deklariert.
- Individuen mit verminderter Knochendichte und/oder osteoporotischen Wirbelfrakturen haben ein erhöhtes Risiko für kardiovaskuläre Erkrankungen
- Die aus einer gemeinsamen Stammzelle hervorgehenden Gefässglattmuskelzellen können sich im Rahmen eines «phenotypic switch»
in Osteoblasten umwandeln, was Gefässverkalkungen induziert («Vascular-bone axis») - Die Zufuhr genügender Mengen von Kalzium (1000-1200 mg/Tag) aus natürlichen Quellen führt nicht zu einer Steigerung des kardiovaskulären Risikos. Hingegen können hochdosierte Kalziumsupplemente (1 g /Dosis) wegen nachfolgender passagèrer Hyperkalzämie Gefässverkalkungen begünstigen.
Nebst dem unbestrittenen Benefit für den Knochen sind gute Vitamin D-Reserven (25-OH-Vitamin D mind. 75 nmol/l) in epidemiologischen und Kohorten-Studien mit einer Reduktion der kardiovaskulären und Gesamtmortalität assoziiert. - Vitamin K2-Metaboliten (Menachinon), enthalten v.a. in Fleisch, Käse und Quark, sind hauptsächlich für die Carboxylierung und damit Aktivierung wichtiger Proteine wie Matrix-GLA-Protein (hemmt Gefässverkalkungen) und Osteocalcin (fördert Knochenanbau) verantwortlich.
- Die regelmässige Zufuhr von Alkali in Form von Früchten, in erster Linie Äpfeln, geht mit verminderter Arteriosklerose und signifikant geringeren Risiken für kardiovaskuläre und cerebrovaskuläre Morbidität und Mortalität einher. Zudem steigert vermehrter Konsum von Äpfeln, Birnen, Pfirsichen, Ananas und Pflaumen die densitometrisch bestimmte Knochendichte an Lendenwirbelsäule und Hüfte.
Literatur:
1. Schousboe JT, Taylor BC, Kiel DP, Ensrud KE, Wilson KE, McCloskey EV (2008). Abdominal aortic calcification detected on lateral spine images from a bone densitometer predicts incident myocardial infarction or stroke in older women. J Bone Miner Res. 23:409-416.
2. Chen S-J, Lin C-S, Lin C-L, Kao C-H (2015). Osteoporosis is associated with high risk for coronary heart disease. Medicine 94 (27) e1146
3. Ye C, Xu M, Wang S et al. (2016). Decreased bone mineral density is an independent predictor for the development of atherosclerosis: a systematic review and meta-analysis. PLoS One 2016 May 5;11(5):e0154740. doi: 10.1371/journal.pone.0154740. eCollection 2016
4. Sprini D, Rini GB, Di Stefano L, Cianferotti L, Napoli n (2014). Correlation between osteo-porosis and cardiovascular disease. Clin Cases Miner Bone Metab 11:117-119.
5. Disthabanchong S (2012). Vascular calcification in chronic kidney disease: pathogenesis and clinical implication. World J Nephrol 1:43-53.
6. Watts NB, Manson JAE (2017). Osteoporosis and fracture risk evaluation and management – shared decision making in clinical practice. JAMA 317:253-254.
7. Xiao Q, Murphy RA, Houston DK et al. (2013). Dietary and supplemental calcium intake and cardiovascular disease mortality. JAM In Med 173:639-646.
8. Li K, Kaaks R, Linseisen J, Rohrmann S (2012). Associations of dietary calcium intake and calcium supplementation with myocardial infarction and stroke risk and overall cardiovascular mortality in the Heidelberg cohort of the European prospective investigation into cancer and nutrition study (EPIC-Heidelberg). Heart 98:920-925.
9. Hess B, Lippuner K, Takkinen R, Villiger L, Ackermann D, Jaeger Ph (1995). Effect of
oral calcium loading on intact PTH and calcitriol in idiopathic renal calcium stone formers and healthy controls. Nephrol Dial Transplant 10:1614-1619.
10. Chung M, Tang AM, Zhuxuan F, Wang DFD, Newberry SJ (2016). Calcium intake and cardiovascular disease risk – an update systematic review and meta-analysis. Ann Int Med 165:856-866.
11. Anderson JJB, Kriszka B, Delaney JAC et al. (2016). Calcium intake from diet and supplements and the risk of coronary artery calcification and its progression among older adults: 10-year follow-up of the multi-ethnic study of atherosclerosis (MESA). J Am Heart Assoc. 5: e003815, DOI:10.1161/JAHA.116.003815
12. Vieth R, Ladak Y, Walfish PG (2003). Age-related changes in the 25-Hydroxyvitamin D versus parathyroid hormone relationship suggest a different reason why older adults require more vitamin D. J Clin Endocrinol Metab 88:185-191.
13. Holick MF (2004). Sunlight and vitamin D for bone health and prevention of autoimmun disease, cancers, and cardiovascular disease. Am J Clin Nutr 80 (suppl): 1678S-1688S.
14. Guessous I, Dudler V, Glatz N et al. (2012). Vitamin D levels and associated factors: a population-based study in Switzerland. Swiss Med Wkly 142:0. doi: 10.4414/ smw.2012. 13719.
15. Rojas-Rivera J, De La Piedra C, Ramos A, Ortiz A, Egido J. (2010). The expanding spectrum of biological actions of vitamin D. Nephrol Dial Transplant 25:2850-2865.
16. Schmidt N, Brandsch C, Schutkowski A, Hirche F, Stangl GI (2014). Dietrary vitamin D inadequacy accelerates calcification and osteoblast-like cell formation in the vascular system of LDL receptor knockout and wild-type mice. J Nutr 144:638-646.
17. Lupoli R, Vccaro A, Ambrosino P, Poggio P, Amato M, Di Minno MND (2017). Impact of vitamin D on subclinical carotid atherosclerosis: a meta-analysis of literature studies. J Clin Endocrinol Metab 102(7):2146-2153
18. Schöttker B, Haug U, Schomburg L et al. (2013. Strong associations of 25-hydroxyvitamin D concentrations with all-cause, cardiovascular, cancer, and respiratory disease mortality in a large cohort study. Am J Clin Nutr 97:782-793.
19. Lutsey P, Micho ED (2013). Vitamin D, calcium, and atherosclerotoic risk: evidence from serum levels and supplementation studies. Curr Atheroscler Rep.15(1):293. doi:10.1007/ s11883-012-0293-5.
20. Cianferotti L, Bertoldo F, Bischoff-Ferrari HA et al. (2017) Vitamin D supplementation in the prevention and management of major chronic diseases not related to mineral homeostasis in adults: reserach for evidence and a scientific statement from the European society for clinial and economic aspects of osteoporosis and osteoarthritis. Endocrine doi 10.1007/s12020-017-1290-9.
21. Geleijnse JM, Vermeer C, Grobbee DE et al. (2004). Dietary intake of menaquinone is associated with a reduced risk of coronary heart disease: the Rotterdam Study. J Nutr 134:3100-3105.
22. Knapen MHJ, Drummen NE, Smit E, Vermeer C, Theuwissen E. (2013). Three-year low-dose menaquinone-7 supplementation helps decrease bone loss in healthy postmenopausal women. Osteoporos Int 24:2499-2507.
23. Je SH, Joo N-S, Choi B-H et al. (2011). Vitamin K supplement along with vitamin D and calcium reduced serum concentration of undercarboxylated osteocalcin while increasing bone mineral density in Korean postmenopausal women over sixty-years old. J Korean Med Sci 26:1093-1098.
24. Biver E, Durosier-Izart C, Merminod F, et al. (2018). Fermented dairy products consumption is associated with attenuated cortical bone loss independently of total calcium, protein and energy intakes in postmeonpausal women. Osteoporos Int 29:1771-1782.
25. Bondonno NP, lewis JR, Prince RL et al. (2016). Fruit intake and abdominal aortic calcification in elderly women: a prospective cohort study. Nutrients 8: 159 doi:10.3390/ nu8030159.
26. Huaidong D, Li L, Bennett D et al. (2016). Fresh fruit consumption and major cardiovascular disease in China. N Engl J Med 374:1332-1343.
27. Maurer M., Riesen W, Muser J. Hulter HN, Krapf R (2003). Neutralization of western diet inhibits bone resorption independently of K intake and reduces cortisol secretion in humans. Am J Physiol 284:F442-F448.
28. Dawson-Hughes B, Harris SS, Palerom NJ et al. (2015). Potassium bicarbonate supplementation lowers bone turnover and calcium excretion in older men and women: a randomized dose-finding trial. J Bone Miner Res 30:2103-2111.
29. Sromicky JJ, Hess B (2016). Abnormal distal renal tubular acidification in patients with low bone mass: prevalence and impact of alkali treatment. Urolithiasis 45(3):263-269, DOI: 10.1007/s00240-016-0906-5
30. Qiu R, Cao W-T, Tian H-Y, He J, Chen G-D, Chen Y-M (2017). Greater intake of fruit and vegetables is associated with greater bone mineral density and lower osteoporosis risk in middle-aged and elderly adults. PLOS ONE, doi: 10.1371/journal.pone.0168906. eCollection. 2017.
der informierte @rzt
- Vol. 9
- Ausgabe 1
- Januar 2019