- Adipositas und Nierenerkrankungen
Zusammenfassung:
Die Adipositas-Epidemie hat zu einem erhöhten Vorkommen der Obesity-related oder Adipositas-bedingten Glomerulopathie (ORG) geführt. Diese eigenständige Erkrankung wird durch Proteinurie, Glomerulomegalie, fortschreitende Glomerulosklerose sowie einen Rückgang der Nierenfunktion gekennzeichnet. Bei Personen mit Adipositas besteht gehäuft arterielle Hypertonie und Diabetes mellitus, wodurch die renale Schädigung augmentiert wird. Die Pathogenese umfasst eine Überaktivierung des RAAS (Renin-Angiotensin-Aldosteron-System), eine glomeruläre Hyperfiltration, Entzündungsreaktionen mit oxidativem Stress, Hyperinsulinämie-bedingte hämodynamische Änderungen sowie Lipotoxizität. Zusätzlich ist Adipositas ein relevanter Risikofaktor für Nierensteinbildung und kann dadurch zusätzlich zu einer Nierenschädigung beitragen. Das Management der adipositasinduzierten Nephropathie umfasst insbesondere Gewichtsreduktionsstrategien sowie eine optimierte Kontrolle von Blutdruck und Stoffwechselfaktoren. Früherkennung ist dabei entscheidend, um dem Fortschreiten der Nierenschädigung entgegenzuwirken. Letztlich ist erwähnenswert, dass Adipositas die Durchführung von Nierenersatzverfahren bis hin zur Nierentransplantation erheblich erschwert und die Komplikationsrate erhöht. In Summe gibt es somit viele Gründe, warum auch in der Nephrologie ein besonderes Augenmerk auf das Thema Adipositas gelegt werden sollte.
Schädigungen der Nieren durch Adipositas
Adipositas ist mit verschiedenen Erkrankungen der Nieren wie Glomerulopathien und Nephrolithiasis sowie auch einer schlechteren Nierentransplantat-Überlebensrate ver-
bunden (1). Zudem konstituiert sich das metabolische Syndrom, dessen Haupttreiber die Adipositas darstellt, aus klassischen Risikofaktoren für chronische Nierenerkrankungen (CKD) und damit auch verbundenen Herz-Kreislauf-Erkrankungen. Vermehrt zirkulierende proinflammatorische Zytokine, ein Hauptmerkmal sowohl der CKD als auch der Adipositas, tragen zu Glomerulosklerose und tubulointerstitieller Atrophie bei. Zusätzlich bildet das vermehrte, insbesondere viszerale Fettgewebe entzündungsfördernde humorale Faktoren wie Angiotensin II und Leptin. Der Anstieg der Fettmasse mit der damit meist verbundenen Fettzellhypertrophie verändert die Bildung und Freisetzung dieser humoralen Faktoren, was sich negativ auf Podozyten, mesangiale Zellen und Tubuluszellen auswirkt (2). Hohe Leptinspiegel und niedrige Adiponektinspiegel, wie sie bei der Adipositaskrankheit oft zu finden sind, können eine proinflammatorische Immunantwort begünstigen, welche auch im Kontext der Organabstossung bei nierentransplantierten Patienten relevant ist (1, 3).
Adipositas-assoziierte histopathologische Nierenveränderungen
Bei Adipositas kommen vorwiegend zwei Arten von Glomerulopathien gehäuft vor: erstens die fokal segmentale Glomerulosklerose (FSGS), welche durch ein segmentales Remodelling des Glomerulus durch extrazelluläre Matrix und/oder Hyalin definiert ist und damit zur Kapillarobliteration führt. Zweitens die Obesity-related Glomerulopathie (ORG) mit segmentaler, oft perihilärer Sklerose der typischerweise hypertrophierten Glomeruli. Der Prozentsatz der betroffenen Glomeruli ist bei ORG niedriger als bei der primären FSGS, was darauf hindeutet, dass die ORG eine mildere, weniger aggressive Form der FSGS darstellt. In tierexperimentellen Modellen der ORG, wie beispielsweise Fischerratten unter Ad-libitum-Diät, steigt das Volumen des Glomerulus exponentiell mit dem Körpergewicht an. Das Zellvolumen der Podozyten nimmt ebenfalls im Verhältnis zur Gewichtszunahme zu, was auf eine adaptive Hypertrophie der Podozyten hindeutet. Dies jedoch in geringerem Masse als die Zunahme des Glomerulusvolumens, was zu einer Volumendiskrepanz zwischen diesen beiden histologischen Organstrukturen führt.
Da Podozyten sich nicht vermehren können und ihre Fähigkeit zur Hypertrophie begrenzt ist, erreicht die mechanische Belastung dieser Zellen durch Dehnungsspannung und Scherstress, wenn das Glomerulusvolumen zunimmt, einen Grenzwert (4). Daraus resultierend entsteht eine Albuminurie, welche sich klinisch einfach nachweisen lässt. Die mechanische Unterstützung der glomerulären Kapillaren ist dadurch reduziert. Bei extremer Vergrösserung der Glomeruli kann auch der Durchmesser der glomerulären Kapillaren zunehmen. Gemäss dem Laplace-Gesetz kann dann die Wandspannung der glomerulären Kapillaren ansteigen, was zu einem Barotrauma und damit schliesslich zur Destruktion und Sklerosierung des Glomerulus führt (2, 5).
Hauptmechanismen der Nierenschädigung bei Adipositas
Adipositas fordert über eine ganze Reihe von verschiedenen Pathomechamismen eine Nierenschädigung, welche sich wie folgt differenzieren lassen (Abbildung 1):
Aktivierung des Renin-Angiotesin-Aldosteron- Systems (RAAS)
Adipositas triggert eine Überaktivierung des RAAS. Dies führt zu hämodynamischen Veränderungen und Hyperfiltration und spielt dadurch eine wichtige Rolle in der Pathogenese und Aufrechterhaltung von ORG. Die erhöhte RAAS-Aktivität bei Adipositas wird auf verschiedene Faktoren zurückgeführt: (a) mechanische hämodynamische Veränderungen, die aus einer Kompression des Nierenhilus und des Nierenparenchyms durch viszerales Fett resultieren; (b) ein generell erhöhter intraabdominaler Druck; (c) eine erhöhte Synthese und Freisetzung verschiedener Komponenten des RAAS durch viszerales Fett und (d) eine neurohormonale Stimulation des sympathischen Nervensystems, unter anderem bedingt durch eine Adipositas-assoziierte Hyperleptinämie und Hyperinsulinämie. Angiotensin II und Aldosteron als wesentliche Wirkkomponenten des RAAS regulieren den Vasomotorentonus mit einer überwiegend vasokonstriktiven Wirkung, insbesondere auf die abführende Arteriole, was den hydrostatischen glomerulären Druck und die glomeruläre Filtrationsrate (GFR) erhöht (6).
Glomeruläre Hyperfiltration
Glomeruläre Hyperfiltration ist der zentrale Mechanismus der Nierenschädigung bei der ORG. Adipositas ist mit einer Vasodilatation der zuführenden Arteriole verbunden, was in einem erhöhten renalen Plasmafluss, einer erhöhten glomerulären Filtrationsrate (GFR) sowie Filtrationsfraktion resultiert. Der erhöhte intraglomeruläre Druck verursacht Schäden an der glomerulären Filtrationsbarriere, was zu Glomerulomegalie, Podozytenhypertrophie und Apoptose führt. Gemäss der tubulozentrischen Hypothese könnte die Adipositas-bedingte Hyperfiltration auch tubulären Ursprungs sein (6, 7). So fördert Adipositas die Natrium- und Wasserreabsorption im proximalen Tubulus, was zu verminderter Natriumzufuhr zur Macula densa und damit Deaktivierung des tubuloglomerulären Feedbacks führt (8). Die erhöhte Natriumreabsorption durch eine verstärkte Aktivierung des distalen tubulären epithelialen Natriumkanals (ENac) resultiert auch aus der Überproduktion von Angiotensin II, was das tubuloglomeruläre Feedback-System weniger ansprechbar macht. Diese Mechanismen können insgesamt zu einer verringerten präglomerulären Gefässresistenz und folglich zu einer Vasodilatation der glomerulären zuführenden Arteriole führen, was wiederum die GFR erhöht (6).
Entzündung und oxidativer Stress
Adipositas ist mit erhöhten zirkulierenden Spiegeln proinflammatorischer Adipokine wie Leptin, Resistin oder Fetuin-A sowie auch reaktiver Sauerstoffspezies (ROS) verbunden (6, 9, 10). Insbesondere das viszerale Fettgewebe ist ein hochaktives endokrines Organ. Es produziert und setzt viele verschiedene Zytokine und Hormone frei, welche systemische Effekte ausüben. Einige dieser Hormone (Adipokine) sowie auch «kidney signaling molecules» spielen eine wesentliche Rolle in der Pathogenese der ORG.
Insulinresistenz und Hyperinsulinämie
Insulinresistenz und kompensatorische Hyperinsulinämie haben einen grossen Einfluss auf die Hämodynamik und fördern zudem chronische Entzündungsprozesse bei der ORG. Erhöhte Insulinspiegel fördern präglomeruläre Vasodilatation und glomeruläre Hypertonie (10). Insulin beeinflusst zudem die Funktion, Morphologie und das Überleben von Podozyten. Insulinresistenz wurde mit dem Einsetzen einer Albuminurie sowie dem Rückgang der Nierenfunktion bei Personen mit Adipositas auch ohne Diabetes mellitus in Verbindung gebracht. Zudem fördert eine Insulinresistenz Podozytenapoptose und Hypertrophie der verbleibenden Podozyten, was in eine Glomerulosklerose mündet (6, 11).
Lipotoxizität
Eine erhöhte Fettakkumulation in den perirenalen und pararenalen Räumen bei Adipositas kann die Nierenfunktion direkt beeinträchtigen. Freie Fettsäuren (FFAs) und Adipokine, die vom perirenalen Fett freigesetzt werden, erreichen die Nierenrinde und verstärken den intrarenalen Schaden zusätzlich durch parakrine Lipotoxizität. Die ektopische Ansammlung von Fett in perirenalen und pararenalen Räumen komprimiert auch physikalisch die Nierengefässe und das Parenchym, erhöht den renalen interstitiellen hydrostatischen Druck und verringert dadurch den tubulären Blutfluss. Darüber hinaus könnte eine erhöhte De-novo-Lipogenese in der Niere ein wichtiger Treiber für die renale Lipotoxizität bei ORG sein (6, 12).
Untersuchung der Nierengesundheit bei Adipositas
Die häufigste klinische Manifestation der Adipositas-assoziierten Glomerulopathie ist der Nachweis von Proteinurie bei normalem Harnsediment.
Die korrekte Einschätzung der Nierenfunktion bei Patienten mit Adipositas ist eine Herausforderung. Sie ist nicht nur für die Stadieneinteilung der CKD und die Überwachung des Krankheitsverlaufs essenziell, sondern auch für die Anpassung der Dosierung von verschiedenen Medikamenten. Die CKD-EPI-Gleichung bietet eine gute Vorhersage der abgeschätzten (estimated) glomerulären Filtrationsrate (eGFR) für eine eGFR < 60 ml/min/1.73 m² bei Personen mit einem BMI < 40 kg/m² (12). Die Anpassung der eGFR/gemessenen GFR an die Körperoberfläche führt jedoch zu einem relevanten Fehler und impliziert eine signifikante Unterschätzung der Nierenfunktion bei Personen mit Übergewicht und Adipositas (12).
Zudem sollte beachtet werden, dass auch die Messung der Kreatinin-Clearance zur Schätzung der GFR fehleranfällig sein kann, da die tubuläre Sekretion von Kreatinin bei Personen mit normaler GFR etwa 10 % bis 20 % des Urinkreatinins ausmacht. Dieser Prozentsatz steigt mit abnehmender GFR progressiv an, was zu einer erheblichen Überschätzung der GFR führt, insbesondere bei Patienten mit fortgeschrittener CKD (12).Daher haben einige Autoren die Verwendung einer Goldstandardmethode (z. B. Inulin- oder Iohexol-Plasmaclearance oder die transdermale Messung der glomerulären Filtrationsrate unter Verwendung von Clearance fluoreszierender Tracer) bei Personen mit Adipositas empfohlen, obwohl diese Techniken aufgrund der begrenzten Verfügbarkeit und der geringen Praktikabilität im täglichen klinischen Routinebetrieb nicht weitverbreitet sind (13, 14).
Obwohl die Bestimmung von Albuminurie/Proteinurie weitverbreitet für die nicht invasive Beurteilung von Nierenerkrankungen eingesetzt wird, ist sie nicht immer ein früher Marker für Nierenschäden. Tatsächlich können bereits strukturelle Nierenveränderungen vorhanden sein, bevor eine Nierenfunktionsstörung durch eine Albuminurie/Proteinurie nachweisbar ist. So wurden in einer Studie bei Personen mit ausgeprägter Adipositas, die sich einer bariatrischen Operation unterzogen, für die Adipositas-assoziierte Glomerulopathie typische histologische Veränderungen nachgewiesen, obgleich Nierenfunktion unbeeinträchtigt war und keine Albuminurie vorlag (15).
Neue Marker zur Detektion einer Nierenschädigung
Vor dem oben genannten Hintergrund wird nach verschiedenen neuen Markern gesucht, um die Nierenschädigung im Frühstadium erkennen zu können. Darunter existieren molekulare und bildgebende Methoden.
Biomarker der subklinischen Nierenschädigung
Unter den Biomarkern, welche auch eine Bedeutung bei der ORG haben, sind die vielversprechendsten das im Blut gemessene kidney injury molecule‐1 (KIM‐1) sowie die im Urin gemessenen Marker Cystatin C, N-Acetyl-Beta-D-Glucosaminidase (NAG) und Neutrophile Gelatinase-Assoziierte Lipocalin (NGAL) (16). Einige dieser tubulären Marker können zur frühzeitigen Detektion der diabetischen Nephropathie bei Typ-2-Diabetes-mellitus (T2DM) eingesetzt werden und können die Gefahr eines beschleunigten Rückgangs der GFR anzeigen. Weitere molekulare Marker eines Tubulusschadens sind GluAp (Glutamyl aminopeptidase), AlaAp, Klotho, OPN (Osteopontin), Netrin‐151 sowie für glomeruläre Podozytenschäden PCX (Podocalyxin), Podocin, Nephrin und die Podoctin:Nephrin Ratio (16). Es bleibt abzuwarten, ob einige dieser Biomarker in Zukunft in die Routinediagnostik zur frühzeitigen Detektion von Nierenerkrankungen Einzug halten werden.
Perirenales Fettgewebe als unabhängiger Risikofaktor für CKD
Wie bereits dargelegt, hat die ektopische Lipidakkumulation in Form von perirenalem Fett eine besondere, pathogenetisch relevante Bedeutung für Nierenschäden bei Patienten mit Adipositas-assoziierter Glomerulopathie (ORG). Die Darstellung und Quantifizierung dieses Fetts durch bildgebende Verfahren wie Ultraschall, CT oder MRI haben daher das Potenzial, als neue Risikomarker in die klinische Praxis Einzug zu halten. Die Messung der para- und perirenalen Fettdicke (PUFT) stellt zudem ein nützliches Instrument zur Abschätzung der viszeralen Fettdepots dar, welches besser als klassische als anthropometrische Parameter, wie beispielsweise BMI oder Bauchumfangsmessung, das kardiovaskuläre Risiko voraussagt und auch einen unabhängigen Risikofaktor für die Entwicklung einer Nephropathie darstellt (6, 17).
Aufgrund ihres relativ einfachen Zugangs und der niedrigen Kosten bieten die Ultrasonografie und die zunehmend in die Geräte integrierte Ultraschall-Elastografie die Möglichkeit, strukturelle Veränderungen im Verlauf der ORG zu bewerten und eine zunehmende renale Fibrose zu erkennen. Die Farbdoppler-Ultraschalluntersuchung eignet sich zudem zur Beurteilung intrarenaler hämodynamischer Parameter, welche Hinweise auf frühe vaskuläre Veränderungen bieten können (6, 18). So gilt beispielsweise ein pathologischer Resistenzindex (RI) der intrarenalen Gefässe, insbesondere der interlobären Arterien, als zuverlässiger Indikator einer veränderten Nierenperfusion als frühes Zeichen von Nierenschäden. Die kontrastverstärkte Ultraschalluntersuchung kann zudem für eine optimierte Beurteilung von Nierenperfusion sowie kortikaler Mikrozirkulation genutzt werden (19).
Erhöhtes Nierensteinrisiko bei Adipositas – lithogene Nierenschädigung
Adipositas ist mit einer erhöhten Inzidenz von Nierensteinen assoziiert (20). Zur Illustration sei hier eine Metaanalyse, welche Daten von insgesamt 479 405 Personen inkludierte, angeführt (21). Die durchgeführten Analysen zeigten, dass eine Erhöhung des BMI um 5 kg/m2 mit einem um 31 % erhöhten Risiko für das erstmalige Auftreten von Nierensteinen verbunden ist (Hazard Ratio (HR)=1,31). Ebenso war eine Erhöhung des waist-hip-ratio (WHR) um 0,05 mit einem um 34 % erhöhten Risiko (HR=1,34) und eine Erhöhung der waist circumference (WC) um 10 cm mit einem um 29 % erhöhten Risiko (HR=1,29) für das erstmalige Auftreten von Nierensteinen verbunden (21).
Nierensteine bei Patienten mit Übergewicht oder Adipositas sind meist Oxalat- sowie auch Uratsteine. So kann bei entsprechenden Personengruppen oft auch eine erhöhte Ausscheidung von Kalzium, Oxalat und Harnsäure im Urin nachgewiesen werden (22). Darüber hinaus haben Studien gezeigt, dass Adipositas mit einer veränderten Urinchemie einhergeht und durch einen erniedrigten Urin-pH sowie einer Harnsäureübersättigung das Risiko für Nephrolithiasis erhöht (23). Mehrere Mechanismen können erklären, wie Adipositas auch ohne weitere spezifische metabolische Abnormalitäten zur Nierensteinerkrankung beiträgt (Tabelle 1). Die Adipositas-bedingte, veränderte Expression und Freisetzung von Adipokinen sowie vermehrte Bildung von proinflammatorischen Zytokinen, wie Tumornekrosefaktor-α und Interleukin-6, spielen dabei wohl eine wichtige Rolle. Die verminderte Freisetzung des antiinflammatorisch wirkenden Adipokins Adiponektin aus dem Fettgewebe bedingt zudem einen erhöhten oxidativen Stress und proinflammatorischen Zustand. Zusammengenommen entsteht so ein metabolisch-inflammatorisches Milieu, welches die renale Lithogenese fördert.
Nierensteinbildung und Oxalatnephropathie nach malabsorptiven bariatrischen Operationen
Nicht nur die Adipositas per se, sondern auch spezifische Therapieverfahren dieser chronischen Erkrankung können zu einer erhöhten Inzidenz von Nierensteinen sowie auch zur Oxalatnephropathie führen. Konkret handelt es sich hierbei um stark malabsorptive Verfahren der bariatrischen Chirurgie, wie insbesondere der biliopankreatischen Diversion (BPD). Dabei kommt es durch die verminderte Fettdigestion sowie -malabsorption zu einer vermehrten Verseifung von Calcium im Darmlumen, sodass weniger freies Calcium zur Bindung von Oxalsäure zur Verfügung steht. Dies führt zu einer vermehrten Resorption und konsekutiv zu einer vermehrten renalen Exkretion von Oxalat. Die daraus resultierende Hyperoxalurie in Verbindung mit der bei BPD zudem häufig beobachteten Hypocitraturie erhöht die Lithogenität des Urins.
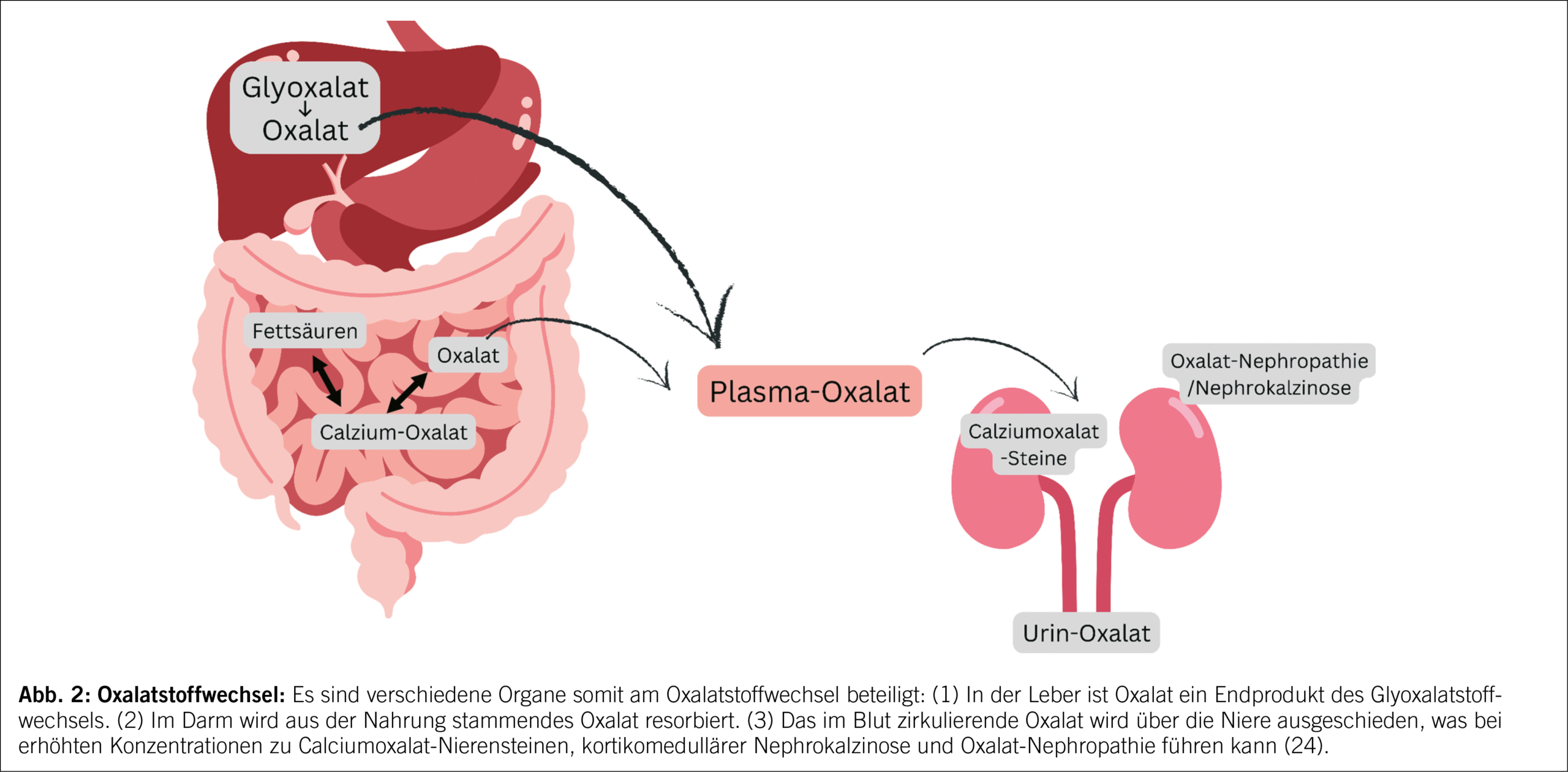
Das über die Nieren ausgeschiedene Oxalat stammt aus einer Kombination von hepatischem Stoffwechsel und gastrointestinaler Absorption. In der Leber stellt Oxalat ein Endprodukt des Glyoxalatstoffwechsels dar. Zudem wird Oxalat über die Nahrung über den Darm aufgenommen. Das Oxalat, welches in bestimmten Nahrungspflanzen wie Spinat, Mangold, Rhabarber oder Rote Beete besonders konzentriert vorkommt, liegt primär in Form von relativ unlöslichen Calciumoxalatkristallen vor. Daher werden unter normalen Bedingungen nur 5 % bis 10 % des über die Nahrung zugeführten Oxalats absorbiert und der Rest mit dem Stuhl ausgeschieden. Bei Patienten mit Fettmalabsorption, unabhängig von deren Ursache (z. B. BPD oder exokrine Pankreasinsuffizienz), gelangen vermehrt freie Fettsäuren in distale Darmabschnitte, wo sie, wie bereits erwähnt, mit Calcium verseifen. Dadurch steht weniger Calcium zur Oxalatbindung zur Verfügung, und es wird dadurch bis zu ≥ 30 % des intraluminalen Oxalats resorbiert.
In den Nieren wird Oxalat glomerulär filtriert und auch über eine proximal tubuläre Sekretion ausgeschieden. Eine erhöhte Oxalatkonzentration im Blut führt somit zu einer erhöhten Ausscheidung von Oxalat im Urin, was das Risiko für Calciumoxalat-Nierensteine, eine kortikomedulläre Nephrokalzinose sowie auch einer Oxalat-Nephropathie erhöht (24).
Bedeutung von Adipositas bei Nierenersatzverfahren
Adipositas ist nicht nur ein wichtiger Risikofaktor für Nierenerkrankungen, sondern hat auch einen erheblichen Einfluss auf die Behandlung von Patienten mit fortgeschrittener Nierenerkrankung. Dies zeigt sich beispielsweise bei verschiedenen Nierenersatzverfahren sowie auch in der nephrologischen Transplantationsmedizin.
Peritonealdialyse
Obgleich ausgeprägte Adipositas als relative Kontraindikation für Peritonealdialyse (PD) angesehen wird, ist diese Dialysemodalität bei übergewichtigen Patienten grundsätzlich möglich. Adipositas ist bei PD mit einem erhöhten Infektrisiko verbunden und erschwert zudem die Beurteilung der Dialysequalität. Bei Patienten mit PD muss auf mechanische (Leakage, Hernien) oder infektiöse Komplikationen (Katheder-assoziierte Infekte und Peritonitis) besonders geachtet werden. Der geringste Verdacht auf eine Infektion erfordert eine frühzeitige, niederschwellige Diagnostik und Therapiebeginn (25).
Es sollte zudem beachtet werden, dass Patienten, die mit einer PD beginnen, dazu neigen, an Gewicht zuzunehmen. Dies wird vermutlich einerseits durch die Auflösung der urämischen Anorexie und dem damit vermehrtem Appetit, andererseits auch durch eine erhöhte Kalorienaufnahme durch die Absorption von Glukose aus den Dialyselösungen verursacht (26). Die zugeführte Energie durch die Aufnahme von Glukose aus dem Dialysat beträgt dabei 400–800 kcal pro Tag. Dies führt zu einer durchschnittlichen Gewichtszunahme von etwa 5–7 kg, wobei der Grossteil hiervon in den ersten 6 Monaten der PD-Behandlung zugenommen wird (27).
Die Kt/V als Indikator der Dialysequalität kann bei Patienten mit Adipositas aufgrund des bezogen auf die Körpermasse proportional geringeren Körperwasservolumens bei höherem Körperfettanteil irreführend falsch tief sein, was zu Interpretationsfehlern führen kann. Eine daraus resultierende
Intensivierung der Therapie mit Erhöhung des Dialysatvolumens kann zur weiteren Gewichtszunahme oder zu einem eigentlich unnötigen Wechsel auf Hämodialyse führen (26).
Hämodialyse
Patienten mit Adipositas unter Hämodialyse (HD)-Behandlung neigen ebenfalls zu vermehrten Komplikationen, welche einerseits den Dialyseprozess negativ beeinflussen, andererseits auch allgemein weitreichende negative gesundheitliche Folgen haben können. Dazu gehören beispielsweise Probleme mit dem Gefässzugang durch Schwierigkeiten bei der Anlage eines Shunts und zentralvenösen Katheters, Katheterokklusion sowie auch zu tief liegenden Shunts und damit verbundenen Punktionsproblemen. Zudem bestehen Herausforderungen in Bezug auf die Dialyseeffizienz sowie ein erhöhtes Risiko für kardiovaskuläre Erkrankungen, Schlafapnoe und Infektionen. Einschränkungen der Mobilität sowie auch technische Limitation und Ausrüstungsschwierigkeiten können zudem die Versorgung von Menschen mit Adipositas in der Hämodialysepraxis erheblich erschweren. Die Hämodialysebehandlung von Patienten mit Adipositas erfordert daher oft einen multidisziplinären Ansatz und muss sorgfältig geplant werden (28, 29).
Nicht unerwähnt bleiben soll an dieser Stelle die Beobachtung eines «Obesity-Paradox». So zeigte beispielsweise eine US-amerikanische Kohortenstudie eine u-förmige Beziehungskurve zwischen BMI und Mortalität bei Patienten mit HD (26). Dabei wurde die geringste Mortalität in der BMI-Gruppe von 30–35 kg/m2 beobachtet. Die Körperzusammensetzung sowie das Fettverteilungsmuster, welche sich nicht im BMI widerspiegeln, spielen hierbei wohl eine besondere Rolle. So zeigte eine Studie, in die etwa 70 000 HD-Patienten eingeschlossen wurden, ein vermindertes Sterberisiko bei einem hohen BMI in Verbindung mit einer hohen, jedoch nicht bei Vorliegen einer geringen Muskelmasse (25). In einer weiteren Studie war der Taillenumfang (als Marker der abdominalen Adipositas) direkt und unabhängig vom BMI positiv mit der kardiovaskulären und Gesamtsterblichkeit assoziiert (30). Vor dem Hintergrund dieser Daten lässt sich nicht davon ausgehen, dass Adipositas tatsächlich ein protektiver Faktor bei Menschen an der Hämodialyse darstellt.
Nierentransplantation
Adipositas stellt eine relative Kontraindikation für die Nierentransplantation dar. Nierentransplantierte Patienten mit Übergewicht weisen im Vergleich zu Patienten mit Normalgewicht eine erhöhte Rate an verzögerter Transplantatfunktion, Wundinfektionen und auch Abstossung auf (31, 32). In einer Studie von Hoogeveen et al. wurde beispielsweise festgestellt, dass Nierentransplantatempfänger mit einem BMI von mehr als 30 kg/m² ein um 20 %–40 % höheres Risiko für Transplantatversagen und Tod im Vergleich zu Empfängern mit normalem Gewicht aufweisen (31). Solche Beobachtungen haben zu willkürlichen BMI-Grenzwerten an vielen Nierentransplantation-durchführenden Institutionen geführt, die von 32 kg/m2 bis zu 40 kg/m2 reichen. So ergab eine Erhebung in den USA, dass im Zeitraum von 1995–2006 an 15 % der erfassten Transplantationszentren kein einziger Patient mit einem BMI > 35 kg/m2 und in 21 % der Zentren kein Patient mit einem BMI > 40 kg/m2 zur Nierentransplantation aufgelistet wurde (33).
Zusätzlich zeigte sich, dass Patienten mit einem BMI > 35 kg/m2, die in den verbleibenden Zentren gelistet waren, im Vergleich zu Patienten mit einem niedrigeren BMI eine um 28 % geringere Wahrscheinlichkeit hatten, eine Nierentransplantation zu erhalten. Diese Daten deuten auf eine systematische, medizinisch nur bedingt begründete Diskriminierung von Menschen mit Adipositas hin, welche in jüngster Zeit zunehmend infrage gestellt wurde. So zeigen Datenanalysen zwar, dass der Überlebensvorteil einer Nierentransplantation gegenüber fortgeführten Dialyseverfahren bei Personen mit > 40 kg/m2 zwar geringer als bei Personen mit niedrigem BMI ausgeprägt, jedoch immer noch klar nachweisbar ist (34).
Da allein konservative Gewichtsreduktionstherapien meist nicht ausreichend erfolgreich sind, schaffen es betroffene Patienten meist nicht, in den für eine Transplantation geforderten BMI-Bereich zu kommen. In der Konsequenz verbleiben sie oft jahrelang auf Wartelisten für Organspenden. Die Bedeutung dieser Tatsache wird klar, wenn man sich die jährliche Sterblichkeitsrate von 5 %–10 % auf entsprechenden Wartelisten für eine DBD/DCD (Donation after Brain Death/Donation after Cardiac Death)-Organspende vor Augen führt (27, 35). Leider ist zudem anzunehmen, dass die Mortalität von Personen mit Adipositas auf der Warteliste noch deutlich höher ist.
Obgleich die prognostische Bedeutung einer vor einer Nierentransplantation erreichten Gewichtsreduktion nicht eindeutig belegt ist, wird die bariatrische Chirurgie in Betracht gezogen, wenn es darum geht, terminal niereninsuffiziente Patienten auf eine Nierentransplantation vorzubereiten (27, 36). Man darf gespannt sein, welche Rolle die zunehmend effektiven und vermehrt angewendeten Anti-Adipositas-Medikamente in diesem Kontext zukünftig spielen werden.
Einfluss von gewichtsreduzierenden Therapien auf Nierenerkrankungen
Bei der ORG hat eine Gewichtsabnahme bereits kurzfristig einen sehr positiven Effekt. So zeigten Studien, dass es unter einer kalorienreduzierten Diät bereits nach wenigen Wochen bis Monaten zu einer deutlichen Reduktion der Proteinurie kommt (6, 37, 38). In einer dieser Studien führte eine diätetisch induzierte, durchschnittliche Gewichtsabnahme von nur 4 % nach 5 Monaten bereits zu einer durchschnittlichen Reduktion der Proteinurie um 30 %. Bei einem Gewichtsverlust von > 6–10 % zeigte sich sogar eine Reduzierung der Proteinurie um > 60–70 % des Ausgangswertes (38). Diätetische Restriktionen zur Gewichtsreduktion sind jedoch meist langfristig nicht erfolgreich, da sie nur selten dauerhaft durchgehalten werden. Zudem sind stark energiereduzierte Ernährungsformen insbesondere bei Dialysepatienten schwer umzusetzen, da darunter kaum der erhöhte Proteinbedarf gedeckt werden kann (27).
Interessant ist, dass Glucagon-like-peptide-1 (GLP-1)-Rezeptoragonisten (RA), welche seit Langem in der Therapie des Typ-2-Diabetes und zunehmend auch in der Adipositastherapie eingesetzt werden, einen antiproteinurischen Effekt bei der diabetischen Nephropathie zeigen (39). Für Menschen mit Adipositas ohne Diabetes liegen bislang noch keine entsprechenden Daten vor, sodass letztlich nicht geklärt ist, ob es sich bei der Reduktion der Proteinurie um einen inhärenten Effekt des Medikaments oder einen indirekten Effekt vermittelt durch den medikamenteninduzierten Gewichtsverlust handelt.
Bereits deutlich robuster ist die Datenlage zu den positiven Effekten der bariatrischen Chirurgie auf die Nierengesundheit. So zeigten Studien nach bariatrischen Operationen eine Verminderung der Adipositas-assoziierten Hyperfiltration (40), einer vorbestehenden Albuminurie (41) sowie des GFR-Abfalls im Zeitverlauf (42, 43).
Zusammenfassend lässt sich feststellen, dass sich eine Gewichtsreduktion bei Nierenpatienten mit ORG, FSGS oder auch diabetischer Nephropathie und gleichzeitig vorliegender Adipositas positiv auf die Nierengesundheit auswirkt und dass die bariatrische Chirurgie diesbezüglich die bei Weitem effektivste und am besten erforschte Therapie darstellt.
Bei nierentransplantierten Patienten hingegen erscheint die Datenlage etwas weniger eindeutig. Zwar verbessert die bariatrische Chirurgie auch in dieser Situation die Nierenfunktion, jedoch scheint sie auch das Risiko für Abstossungsreaktionen zu erhöhen (44). Letzteres hängt möglicherweise mit einer verminderten Bioverfügbarkeit von Immunsuppressiva zusammen, sodass regelmässige Spiegelbestimmungen entsprechender Medikamente obligat sind.
Nierenpraxis und Dialyse St. Gallen AG
Schuppisstrasse 10
9016 St. Gallen
dr.b.regeni@gmail.com
Stoffwechselzentrum St. Gallen, friendlyDocs AG
Lerchentalstrasse 21
9016 St. Gallen
stoffwechselzentrum@friendlydocs.ch
Die Autoren haben keine Interessenkonflikte im Zusammenhang mit diesem Artikel deklariert.
Adipositas kann über eine Vielzahl verschiedener Mechanismen die Nierengesundheit gefährden. Daher sind regelmässige Untersuchungen zur Nierengesundheit bei Patienten mit Adipositas sinnvoll. Zudem kann das Vorhandensein einer Adipositas die Durchführung von verschieden Ersatzverfahren erschweren und ist zudem mit einer verminderten Chance auf eine Nierentransplantation assoziiert. Eine Gewichtsreduktion führt zu einer Verbesserung der Nierengesundheit und sollte daher bei Nierenpatienten mit Adipositas ein wichtiges therapeutisches Ziel darstellen. Die bariatrische Chirurgie hat sich vor dem Hintergrund der wissenschaftlichen Evidenz diesbezüglich bereits etabliert. Es ist zu hoffen, dass die zukünftig zunehmend zur Verfügung stehenden Anti-Adipositas-Medikamente ebenfalls einen positiven Effekt auf die Nierengesundheit haben werden.
1. Ross, W. R. & McGill, J. B. Epidemiology of obesity and chronic kidney disease. Adv. Chronic Kidney Dis. 13, 325–335 (2006)
2. N. O. Saraiva Câmara, K. Iseki, Holly Kramer, Z-H. L. & K. Sharma, Kidney disease and obesity: epidemiology, mechanisms and treatment. Nature Reviews Nephrology. 181-190 (16.03.2016)
3. Moraes-Vieira, P. M. et al. Leptin deficiency modulates allograft survival by favoring a Th2 and a regulatory immune profile. [corrected]. Am. J. Transplant. 13, 36–44 (2013)
4. Vivette D. D’Agati, Avry Chagnac, Aiko P.J. de Vries, Moshe Levi, Esteban Porrini, Michal Herman-Edelstein and Manuel Praga. Obesity-related glomerulopathy: clinical and pathologic characteristics and pathogenesis. Nature Reviews Nephrology June 2016
5. Griffin, K. A., Kramer, H. & Bidani, A. K. Adverse renal consequences of obesity. Am. J. Physiol. Renal Physiol. 294, F685–F696 (2008).
6. J. I. Martínez-Montoro, E. Morales, I. Cornejo-Pareja, F. J. Tinahones, J. C. Fernández-García. Obesity-related glomerulopathy: Current approaches and future perspectives Obesity reviews 3/2022
7. Vallon, V., Blantz, R. C. & Thomson, S. Glomerular hyperfiltration and the salt paradox in early [corrected] type 1 diabetes mellitus: a tubulo-centric view. J. Am. Soc. Nephrol. 14, 530–537 (2003).
8. Vallon, V., Richter, K., Blantz, R. C., Thomson, S. & Osswald, H. Glomerular hyperfiltration in experimental diabetes mellitus: potential role of tubular reabsorption. J. Am. Soc. Nephrol. 10, 2569–2576 (1999).
9. D‘Agati VD, Chagnac A, de Vries APJ, et al. Obesity-related glomerulopathy: clinical and pathologic characteristics and pathogenesis. Nat Rev Nephrol. 2016;12(8):453-471.
10. Wahba IM, Mak RH. Obesity and obesity-initiated metabolic syndrome: Mechanistic links to chronic kidney disease. Clin J Am Soc Nephrol. 2007;2(3):550-562.
11. Artunc F, Schleicher E, Weigert C, Fritsche A, Stefan N, Häring HU. The impact of insulin resistance on the kidney and vasculature. Nat Rev Nephrol. 2016;12(12):721-737.
12. Virtue, S. & Vidal-Puig, A. Adipose tissue expandability, lipotoxicity and the metabolic syndrome — an allostatic perspective. Biochim. Biophys. Acta 1801, 338–349 (2010).
13. Debreczeny MP, Dorshow RB. Transdermal optical renal function monitoring in humans: development, verification, and validation of a prototype device. J Biomed Opt. 2018 May;23(5):1-9. doi: 10.1117/1.JBO.23.5.057003. PMID: 29752796.
14. Busse D, Borghardt JM, Petroff D, Pevzner A, Dorn C, El-Najjar N, Huisinga W, Wrigge H, Simon P, Kloft C. Evaluating prediction methods for glomerular filtration to optimise drug doses in obese and nonobese patients. Br J Clin Pharmacol. 2022 Jun;88(6):2973-2981. doi: 10.1111/bcp.15115. Epub 2021 Nov 11. PMID: 34688225.
15. Serra, A. et al. Renal injury in the extremely obese patients with normal renal function. Kidney Int. 73, 947–955 (2008).
16. Novel Biomarkers of Kidney Function Introduction and Overview. Medscape [Internet] [Abgerufen am 29.02.2024] Authoren: Ankit Sakhuja, Megan Chalupsky, Edgar V Lerma, Verfügbar unter: https://emedicine.medscape.com/article/1925619-overview?form=fpf#showall; Datum vom Abruf: 29.02.2024
17. Jiang K, Ferguson CM, Lerman LO. Noninvasive assessment of renal fibrosis by magnetic resonance imaging and ultrasound techniques. Transl Res. 2019;209:105-120.
18. Han F, Hou N, Miao W, Sun X. Correlation of ultrasonographic measurement of intrarenal arterial resistance index with microalbuminuria in nonhypertensive, nondiabetic obese patients. Int Urol Nephrol. 2013; 45(4): 1039-1045.
19. Ikee R, Kobayashi S, Hemmi N, et al. Correlation between the resistive index by Doppler ultrasound and kidney function and histology. Am J Kidney Dis. 2005;46(4):603-609.
20. Hou B, Shen X, He Q, Chen Y, Xu Y, Chen M, Xi J, Hao Z. Is the visceral adiposity index a potential indicator for the risk of kidney stones? Front Endocrinol (Lausanne). 2022 Dec 1;13:1065520. doi: 10.3389/fendo.2022.1065520. PMID: 36531468; PMCID: PMC9751392.
21. Lovegrove, Catherine E.; Beševic, Jelena; Wiberg, Akira; Lacey, Ben; Littlejohns, Thomas J.; Howles, Sarah et al.. Central Adiposity Increases Risk of Kidney Stone Disease through Effects on Serum Calcium Concentrations. Journal of the American Society of Nephrology 34(12):p 1991-2011, December 2023. | DOI: 10.1681/ASN.0000000000000238
22. Trinchieri A, Croppi E, Montanari E. Obesity and urolithiasis: evidence of regional influences. Urolithiasis (2017) 45(3):271–8. doi: 10.1007/s00240-016-0908-3
23. Weinan Chen, Sailimai Man, Yang Hong, Gaohaer Kadeerhan, Liang Chen, Qingquan Xu, Liulin Xiong, Tao Xu, Bo Wang, Xiaobo Huang: Association between metabolically healthy obesity and kidney stones: results from the 2011–2018 National Health and Nutrition Examination Survey. Public Health, 25 May 2023w
24. Witting C, Langman CB, Assimos D, Baum MA, Kausz A, Milliner D, Tasian G, Worcester E, Allain M, West M, Knauf F, Lieske JC. Pathophysiology and Treatment of Enteric Hyperoxaluria. Clin J Am Soc Nephrol. 2021 Mar 8;16(3):487-495. doi: 10.2215/CJN.08000520. Epub 2020 Sep 8. PMID: 32900691; PMCID: PMC8011014.
25. Beddhu S, Pappas LM, Ramkumar N, Samore M. Effects of body size and body composition on survival in hemodialysis patients. J Am Soc Nephrol. 2003;14(9):2366-2372.
26. Eroglu E, Heimbürger O, Lindholm B. Peritoneal dialysis patient selection from a comorbidity perspective. .Semin Dial. 2022 Jan;35(1):25-39.
27. Diwan TS, Cuffy MC, Linares-Cervantes I, Govil A. Impact of obesity on dialysis and transplant and its management. Semin Dial. 2020 May;33(3):279-285. doi: 10.1111/sdi.12876. Epub 2020 Apr 10. PMID: 32277512.
28. S Kemal: Obesity and stones, Current Opinion in Urology 29(1):p 27-32, January 2019.
29. Devasmita Choudhury, MD, Hima Bindu Yalamanchili, MD, Alia Hasan, wMD. Dialysis of the Obese Patient: Meweting Needs for a Growing Epidemic. Seminars of Nephrology, VOLUME 41, ISSUE 4, P371-379, July 2021
30. Postorino M, Marino C, Tripepi G, Zoccali C. Abdominal obesity and all-cause and cardiovascular mortality in end-stage renal disease. J Am Coll Cardiol. 2009;53(15):1265-1272.
31. Hoogeveen EK, Aalten J, Rothman KJ, et al. Effect of obesity on the outcome of kidney transplantation: a 20-year follow-up. Transplantation. 2011;91(8):869-874.
32. Mohammed Hossain, Alexander Woywodt, Titus Augustine, and Videha Sharma, Obesity and listing for renal transplantation: weighing the evidence for a growing problem Clinical Kidney Journal, 2017, vol. 10, no. 5, 703–708
33. Segev DL, Simpkins CE, Thompson RE, Locke JE, Warren DS, Montgomery RA. Obesity impacts access to kidney transplantation. J Am Soc Nephrol. 2008;19(2):349-355.
34. Gill JS, Lan J, Dong J, et al. The survival benefit of kidney transplantation in obese patwients. Am J Transplant. 2013;13(8):2083-2090.
35. Matas AJ, Smith JM, Skeans MA, et al. OPTN/SRTR 2013 annual data report: kidney. Am J Transplant. 2015;15(Suppl 2):1-34.
36. Molnar MZ, Kovesdy CP, Mucsi I, et al. Higher recipient body mass index is associated with post-transplant delayed kidney graft function. Kidney Int. 2011;80(2):218-224.
37. Navaneethan, S. D. et al. Weight loss interventions in chronic kidney disease: a systematic review and meta-analysis. Clin. J. Am. Soc. Nephrol. 4, 1565–1574 (2009).
38. Morales, E., Valero, M. A., Leon, M., Hernandez, E. & Praga, M. Beneficial effects of weight loss in overweight patients with chronic proteinuric nephropathies. Am. J. Kidney Dis. 41, 319–327 (2003).
39. Lazzaroni E, Ben Nasr M, Loretelli C, Pastore I, Plebani L, Lunati ME, Fiorina P. et al. Anti-diabetic drugs and weight loss in patients with type 2 diabetes. Pharmacol Res. 2021 Sep;171:105782. doi: 10.1016/j.phrs.2021.105782. Epub 2021 Jul 22. PMID: 34302978.
40. Bjornstad P, Nehus E, van Raalte D. Bariatric surgery and kidney disease outcomes in severely obese youth. Semin Pediatr Surg. 2020 Feb;29(1):150883. doi: 10.1016/j.sempedsurg.2020.150883. Epub 2020 Jan 20. PMID: 32238288; PMCID: PMC7125208.
41. Serra A, Granada ML, Romero R, Bayés B, Cantón A, Bonet J, Rull M, Alastrue A, Formiguera X. The effect of bariatric surgery on adipocytokines, renal parameters and other cardiovascular risk factors in severe and very severe obesity: 1-year follow-up. Clin Nutr. 2006 Jun;25(3):400-8. doi: 10.1016/j.clnu.2005.11.014. Epub 2006 May 18. PMID: 16709438.
42. Lin YC, Lai YJ, Lin YC, Peng CC, Chen KC, Chuang MT, Wu MS, Chang TH. Effect of weight loss on the estimated glomerular filtration rates of obese patients at risk of chronic kidney disease: the RIGOR-TMU study. J Cachexia Sarcopenia Muscle. 2019 Aug;10(4):756-766. doi: 10.1002/jcsm.12423. Epub 2019 Apr 2. PMID: 30938491; PMCID: PMC6711419.
43. Lin YC, Lai YJ, Lin YC, Peng CC, Chen KC, Chuang MT, Wu MS, Chang TH. Effect of weight loss on the estimated glomerular filtration rates of obese patients at risk of chronic kidney disease: the RIGOR-TMU study. J Cachexia Sarcopenia Muscle. 2019 Aug;10(4):756-766. doi: 10.1002/jcsm.12423. Epub 2019 Apr 2. PMID: 30938491; PMCID: PMC6711419.
44. Guggino J, Coumes S, Wion N, Reche F, Arvieux C, Borel AL. Effectiveness and Safety of Bariatric Surgery in Patients with End-Stage Chronic Kidney Disease or Kidney Transplant. Obesity (Silver Spring). 2020 Dec;28(12):2290-2304. doi: 10.1002/oby.23001. PMID: 33230959.
45. Lovegrove CE, Beševic J, Wiberg A, Lacey B, Littlejohns TJ, Allen NE, et al. Central Adiposity Increases Risk of Kidney Stone Disease through Effects on Serum Calcium Concentrations. J Am Soc Nephrol. 2023 Dec 1;34(12):1991-2011. doi: 10.1681/ASN.0000000000000238. Epub 2023 Oct 3. PMID: 37787550; PMCID: PMC10703081.
Therapeutische Umschau
- Vol. 81
- Ausgabe 3
- Juni 2024